Лечение болезней десен и зубов традиционными и нетрадиционными способами.
Несмотря на огромные достижения человечества в области естественных наук, число людей, страдающих заболеваниями зубов и десен, не становится меньше.
Данный факт специалисты объясняют разными причинами, в том числе плохой наследственностью, неправильным питанием и пренебрежением к гигиене полости рта. В результате развивается кариес и откладывается зубной камень – предвестник практически всех заболеваний зубов и десен.
Однако проблем с зубами можно избежать, если вовремя обратиться к стоматологу и получить не только квалифицированную помощь, но и информацию относительно ухода за зубами. Ведь профилактика заболеваний всегда намного проще и дешевле стоматологического лечения. Кроме того, какими бы прочными ни казались пломбы и коронки, они никогда не смогут заменить человеку настоящие зубы. А болезни зубов и десен влекут за собой неприятности с внутренними органами, чаще всего с органами пищеварения.
В нашей книге вы найдете не только описание симптомов различных заболеваний зубов и десен, но и подробные рекомендации относительно ухода за полостью рта. Согласитесь, ведь любой из нас хотел бы дожить до глубокой старости со своими собственными зубами. А для того чтобы правильно ухаживать за полостью рта и вовремя обращаться к стоматологу, необходимо хотя бы поверхностно знать о симптомах того или иного заболевания.
Кроме того, в нашей книге вы найдете массу рецептов нетрадиционной медицины, которые помогут вам самостоятельно приготовить средства, способные облегчить боль, устранить неприятный запах изо рта, кровоточивость десен и многие другие неприятные явления. Правда, прежде, чем воспользоваться тем или иным средством, особенно таким, что рекомендуется применять после хирургического вмешательства, необходимо детально проконсультироваться со стоматологом.
Ведь только врач сумеет определить, насколько далеко зашел процесс и какого рода вмешательство необходимо в вашем случае.
Анатомическое строение зубов.
Зубы служат человеку для пережевывания пищи и участвуют в произношении отдельных звуков.
Человеческие зубы расположены в виде двух зубных дуг на двух противоположных челюстях – верхней и нижней – и образуют зубные ряды, состоящие из 16 зубов. У каждого из зубов свои функции и особенности, о которых мы подробно расскажем в данной главе. В частности, у каждого зуба имеется определенное количество корней, а зубные ряды, смыкаясь, оказываются в положении, называющемся прикусом.
Каждый зуб состоит из коронки – той части зуба, которая выступает над десной, корня и соединяющей их шейки. Большая часть коронки состоит из дентина, пропитанного солями кальция. Дентин, в свою очередь, имеет громадное количество мелких каналов, в которых находятся питательные волокна и нервные окончания.
Корни зубов в десне расположены каждый в своей лунке и образованы из дентина, покрытого цементом. Последний почти наполовину состоит из неорганических соединений. Между лункой и корнем зуба имеется связка, называемая периодонтом, который удерживает зуб в альвеолярном отростке челюсти.
Здесь же находятся кровеносные сосуды и нервные окончания, выходящие из стенок альвеол и питающие корневую оболочку.
В полости зуба, точнее, в его корневых каналах, находятся мягкие ткани – пульпа, состоящая из кровеносных сосудов, нервных окончаний и соединительной ткани. Среди прочих клеток в толще пульпы есть так называемые одонтобласты, влияющие на обменные процессы в костной ткани.
Зародыши зубов закладываются в организме еще во внутриутробном периоде. В первую очередь образуется дентин, затем эмаль, которая впоследствии впитывает в себя органические вещества (соли кальция), вследствие чего затвердевает. Вообще, развитие зубов – очень долгий и сложный процесс, который начинается еще в пренатальном периоде и заканчивается только к 20 годам.
Развитие зубов.
Развитие зубов имеет 3 стадии. На I стадии, то есть на 6-й неделе внутриутробной жизни ребенка, на верхней и нижней его челюстях образуются утолщения – зубные пластины, после чего на их поверхности появляется по 10 выступов, дающих начало первым молочным зубам. На 10-й неделе пренатального периода появляются зачатки зубных сосочков, а к концу 3-го месяца формируются так называемые зубные мешочки.
II стадия характерна тем, что в это время эмалевый орган начинает разделяться на слои: внутри образуется пульпа будущего зуба, а по краям – слой эмали, из которого впоследствии формируется вся эмаль. Зубные сосочки растут, и на их поверхности появляются одонтобласты. В то же время зачатки зубов обосабливаются, и вокруг них образуется костная ткань, из которой впоследствии формируются зубные альвеолы.
На 4-м месяце внутриутробной жизни у ребенка начинают развиваться зубные ткани – эмаль, дентин и пульпа. Эмаль сначала появляется на верхушках зубных сосочков, затем распределяется по области жевательных бугорков, после чего возникает на боковых поверхностях зубов. Впоследствии происходит развитие зубных корней. Это III стадия.
Во 2-й половине беременности у ребенка начинают формироваться молочные зубы. После рождения минерализация коронок заканчивается, после чего происходит минерализация корней зубов.
Постоянные зубы развиваются примерно так же, как и молочные: их закладка начинается на 5-м месяце внутриутробного развития младенца. Вначале происходит закладка клыков, резцов и малых коренных зубов. Чуть позже, на 6-м месяце, закладываются большие коренные зубы. Третий коренной зуб, или зуб мудрости, закладывается на 4-5-м году жизни ребенка. Развитие корней зубов, причем не только молочных, но и постоянных, происходит незадолго до их прорезывания, а верхушка корня завершает свое развитие только спустя 2 года после появления коронки.
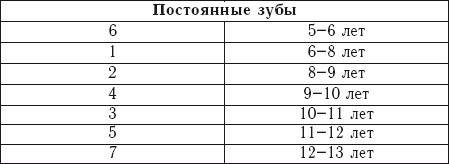
Корни постоянных зубов заканчивают формироваться в следующие сроки: к 10 годам – I большой коренной зуб и резцы, к 12–14 годам – малые коренные зубы и клыки, к 14–16 годам – II большие коренные зубы.
Прорезывание и развитие зубов оказывает огромное влияние на формирование полости рта и близких к нему органов. Так, на первом году жизни ребенка вследствие образования альвеолярных отростков растет высота нижней и верхней челюстей и верхнечелюстных пазух, что приводит к увеличению вертикальных размеров лица и полости рта. В дальнейшем при развитии и росте постоянных зубов челюсти продолжают изменяться, благодаря чему происходит формирование профиля лица.
По достижении подростком 15-летнего возраста формирование постоянных зубов практически завершается и рост лица в высоту и в сагиттальном направлении приостанавливается. Вообще, прорезывание зубов за счет выдвижения наружу части коронок называют активным прорезыванием. Оно продолжается в течение всей жизни, хотя с возрастом заметно замедляется.
При прорезывании зубов прикрепление эпителия находится на границе нижней и средней частей зубной коронки. Со временем место фиксации зуба в десне смещается в направлении корня. Благодаря данному процессу в полости рта появляется значительная часть коронки, а позднее и корня. Описанный процесс называют пассивным прорезыванием.
В зависимости от места прикрепления эпителия десны различают 4 стадии прорезывания зубов. На I стадии десна крепится только к эмали, покрывая при этом треть ее поверхности. Таким образом, визуально коронка кажется меньше ее истинной величины. Первая стадия продолжается с момента прорезывания зубов до 25-летнего возраста.
Для II стадии характерно прикрепление эпителия отчасти к коронке, а отчасти к цементу зуба, однако визуально коронка все еще несколько меньше своей истинной величины. Это явление наблюдается в возрасте 25–35 лет. На протяжении жизни отделение эпителия десны прогрессирует, его прикрепление смещается на цемент, однако при этом корень бывает покрыт еще не полностью. Таким образом, визуально величина коронки начинает совпадать со своей анатомической величиной. Данное явление соответствует III стадии и наблюдается на 35-45-м году жизни.
Четвертая стадия прикрепления эпителия характеризуется тем, что теперь он крепится к цементу корня, в результате чего его часть остается снаружи. Визуально коронка кажется больше своих истинных размеров. Такого рода явление характерно для людей старше 45 лет.
Все описанное выше делает возможным определение возраста человека по стадии прикрепления эпителия десны к его зубам.
Процесс прорезывания зубов регулируется эндокринной и нервной системами. Кроме того, на прорезывание зубов большое влияние оказывает дифференцировка всех тканей зуба, сопровождаемая увеличением его объема и созданием внутри определенного напряжения. В самом начале идет перестройка костных тканей сзади и впереди зачатка зуба, что создает напряжение, способствующее его выдвижению. Таким образом прорезываются 20 молочных зубов: 4 клыка, 8 резцов и 8 моляров.
Молочные зубы функционируют примерно с 3 до 7 лет, после чего их постепенно сменяют постоянные. По мере роста постоянных зубов временные рассасываются, после чего их остатки выпадают.
Однако постоянные зубы намного крупнее молочных, поэтому примерно с 3-летнего возраста между зубами появляются так называемые тремы – промежутки, которые постепенно увеличиваются и достигают максимальных размеров к моменту замены молочных зубов постоянными. Промежутки между зубами образуются за счет роста челюстей, поэтому их отсутствие может указывать на нарушение развития всей зубочелюстной системы.
Полностью прорезавшимся можно считать зуб, коронка которого до конца вышла из десны, вследствие чего установился его контакт с зубами-антагонистами. Иногда прорезывающиеся зубы задерживаются в челюсти и не выходят на поверхность. Данное явление называют ретенцией, и оно требует вмешательства врача-стоматолога. Что касается разницы числа молочных и постоянных зубов, то на месте молочных резцов и клыков вырастают постоянные резцы и клыки, на месте молочных моляров – постоянные премоляры, а большие коренные зубы, или моляры, вырастают позади всех молочных зубов и в течение жизни не меняются.
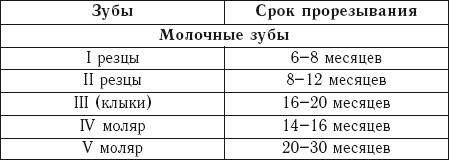
Что касается порядка прорезывания зубов, то прорезывание молочных обычно заканчивается к 20-24-му месяцу жизни ребенка. В некоторых случаях зубы могут начать прорезываться в 3–4 месяца, а иногда, напротив, задержаться и появиться только после года. Постоянные зубы, в отличие от молочных, прорезываются в строгой последовательности и в определенные сроки (табл. 1). Это явление предваряет рассасывание корней тех молочных зубов, которые контактируют с коронками растущих постоянных.
За счет этого перед появлением нового постоянного зуба одноименный молочный безболезненно выпадает. Начало прорезывания постоянных зубов обычно приходится на 5–6 лет, однако полностью процесс завершается только к 14–16 годам. Последние зубы, зубы мудрости, вырастают в период с 16 до 25 лет, однако примерно в 30 % случаев они могут вообще не закладываться.
Сроки прорезывания постоянных зубов тоже могут варьироваться в зависимости от индивидуальных особенностей организма и некоторых внешних факторов. К первым относят наследственность, а ко вторым – характер питания и тяжелые заболевания. Кроме того, у девочек темп прорезывания зубов несколько выше, чем у мальчиков.
Таблица 1.
Сроки прорезывания молочных и постоянных зубов.
Анатомическое строение постоянных зубов.
Резцы. Группа резцов представлена 4 зубами на каждой челюсти – центральными и боковыми (1-й и 2-й зубы).
Размеры верхних центральных резцов на верхней челюсти несколько больше, чем размеры боковых, а размеры боковых резцов, расположенных на нижней челюсти, превышают размеры центральных.
Эти зубы имеют по одному корню и уплощенную коронку с широкими краями. Верхние резцы несколько отклонены в направлении губы за счет отклонения корней, а нижние растут строго вертикально.
Формы коронок верхних и нижних резцов могут варьироваться, средняя длина колеблется от 23,5 до 25,5 мм, корни имеют форму конуса и отклонены назад и вбок.
Клыки. Клыки расположены в местах изгибов зубных дуг, всего их 4: по 2 клыка на каждой челюсти.
Это довольно крупные зубы с мощными коронками и длинными корнями. Основная функция клыков – отрыв твердых частиц пищи и ее раздавливание.
Премоляры (малые коренные зубы). Премоляров всего 8: по 4 на каждой челюсти. Их основной функцией как боковых зубов является растирание пищи, однако они вместе с клыками участвуют в ее отрыве и раздавливании.
Единство функций премоляров и клыков отражено в сходстве их строения. Однако верхние премоляры часто имеют 2 корня, а нижние – всегда по одному. Поверхность этих зубов достаточно широкая и имеет по два жевательных бугорка.
Однако их расположение между молярами и клыками обуславливает сочетание функций и признаков обеих групп зубов.
Моляры (большие коренные зубы). Моляров на каждой челюсти по 6, их размеры уменьшаются по мере отдаления от центра челюсти: самый большой – первый (VI), затем второй (VII) и, наконец, самый маленький – третий, или зуб мудрости (VIII). В зубной дуге они расположены за премолярами, форма их коронок имеет вид куба, а на жевательной поверхности расположено 3 и более бугров.
Данная форма коронки обусловлена функцией этой группы зубов, которая заключается в перетирании пищи. Верхние моляры имеют жевательную поверхность в форме ромба, а нижние – вытянутую в направлении основного зубного ряда. У верхних моляров по 3 корня, у нижних – по 2. Исключение – третий моляр, или зуб мудрости, у которого все корни могут сливаться в один.
Микрофлора полости рта.
Микрофлора начинает формироваться в полости рта с первых дней жизни человека. После того как прорезались молочные зубы, бактерии начинают образовывать колонии на поверхности эмали. В норме полость рта населяют самые разнообразные бактерии, попадающие в нее с водой, воздухом, продуктами питания и пылью.
На слизистой и зубах живут более 500 видов микробов, формирующих на эмали своеобразную биологическую пленку.
Слюна смывает микробы с зубов и слизистой, и, с одной стороны, человеческий организм быстро приспосабливается к наличию во рту микробов, так как у него есть защитные механизмы против них. С другой стороны, микробы, в свою очередь приспосабливаются к условиям жизни во рту.
Различные виды бактерий, входящих в состав микрофлоры, населяющей полость рта, у разных людей примерно одни и те же, однако их количество может меняться. Это происходит в зависимости от характера слюноотделения, качества и консистенции пищи, гигиены, состояния тканей и органов полости рта, а также от наличия или отсутствия общих заболеваний.
Микрофлору полости рта можно условно подразделить на временную и постоянную. Последняя предполагает наличие во рту различных бактерий, простейших, грибков, вирусов и т. д. Наиболее часто встречаются анаэробные бактерии – молочнокислые грибки, спирохеты, стрептококки и др.
Основные обитатели полости рта – стрептококки, обладающие хорошей ферментативной активностью и имеющие свойство вызывать брожение углеводистой пищи по типу молочнокислого.
Образующиеся в результате их деятельности кислоты подавляют рост микробов, вызывающих гнилостные процессы.
На деснах и в зубном налете здорового человека обязательно присутствуют стафилококки и лактобактерии. Последние в результате своей жизнедеятельности образуют большое количество молочной кислоты, что препятствует развитию таких бактерий, как стафилококки, а также брюшнотифозная, кишечная и дизентерийная палочки. Количество лактобактерий возрастает в том случае, если у человека имеется кариес.
К семейству молочнокислых относят и лептотрихии, которые вызывают в полости рта гомоферментативное молочнокислое брожение. Кроме того, в полости рта всегда присутствуют актиномицеты, или, иначе, лучистые грибы, имеющие сходство с нитевидными грибами. На слизистой рта у здорового человека всегда живут и размножаются грибы рода Candida, которые в большом количестве способны вызвать кандидоз (молочницу). Постоянными обитателями полости рта с момента прорезывания первых зубов являются спирохеты. При сильном размножении они вызывают язвенно-некротические процессы в слизистой, такие как ангина Венсана и язвенный стоматит. Кроме того, их во множестве обнаруживают в некротизированной пульпе и зубодесневых карманах при тяжелой форме пародонтита.
Примерно у половины здоровых людей на слизистой рта могут присутствовать простейшие, большая часть которых гнездится в зубном налете, гнойном содержимом зубодесневых карманов и криптах миндалин. При недостаточной гигиене полости рта простейшие начинают усиленно размножаться. Однако чаще, чем простейшие, в полости рта встречаются трихомонады, благодатной почвой для которых так же служит отсутствие гигиены полости рта. В массовом количестве их обнаруживают при пародонтите и гингивите.
Число бактерий в полости рта никогда не бывает постоянным. Оно напрямую зависит от качества ухода за зубами, особенностей профессиональной деятельности, курения и многих других причин. Размножению микроорганизмов способствуют наличие зубодесневых карманов, кариеса, небрежная установка коронок и других несъемных протезов.
У здоровых людей постоянная микрофлора полости рта выполняет функции биологического барьера, препятствующего размножению болезнетворных бактерий, попадающих в полость рта из внешней среды. Кроме того, постоянная микрофлора способствует процессу физиологического очищения полости рта и стимулирует местный иммунитет. Бактерии, присутствующие во рту периодически, как правило, немногочисленны и быстро погибают, чему способствует местный иммунитет.
Таким образом, к неспецифическим факторам защиты зубов и слизистой рта можно смело отнести лизоцим слюны, фагоциты, стрептококки и лактобактерии. В частности, стрептококки являются антагонистами большинства бактерий, попадающих в полость рта случайно. К такого рода бактериям относят кишечную палочку, протей, псевдомонады и др.
Однако неспецифическая микрофлора может размножиться при расстройствах жевания, слюноотделения и глотания. Различные дефекты и аномалии, затрудняющие удаление бактерий с током слюны, способствуют значительному повышению числа бактерий в полости рта. К такого рода дефектам относятся кариес, неплотно прилегающие зубные протезы, зубодесневые карманы и др.
В норме микрофлора слизистой рта устойчива к воздействию антибактериальных факторов слюны и сама принимает участие в защите организма от болезнетворных бактерий. Таким образом, в здоровом организме антибактериальное свойство слюны находится в равновесии с количеством микроорганизмов, живущих в полости рта.
Кариес.
Кариес зубов, к сожалению, является одним из наиболее частых заболеваний. Кариозные полости и пятна встречаются практически у всех жителей больших городов. Это заболевание настолько распространено, что многие порой даже не беспокоятся, обнаружив у себя кариес, и откладывают визит к врачу до тех пор, пока зуб не заболит.
Однако в этом случае предстоит намного более сложное и дорогостоящее лечение пульпита, о котором мы будем говорить чуть позже. А теперь немного о том, что же такое кариес.
Кариесом называется патологический процесс, представляющий собой деминерализацию зуба с последующими деструктивными изменениями его твердых тканей. При этом образуется так называемая кариозная полость, появляющаяся в результате конфликта между факторами, обеспечивающими здоровье зуба, и неблагоприятным воздействием внешней среды.
Именно поэтому в медицине принято рассматривать кариес как одно из проявлений общего заболевания всего организма, при котором поражаются ткани зубов. В связи с этим многие врачи склонны говорить о кариесе не как о локализованном процессе, а как о заболевании всего организма, то есть о кариозной болезни.
Общие и местные причины, способствующие развитию кариеса, – это всем известный зубной налет, качественные и количественные изменения состава слюны, длительное соприкосновение углеводистой (сладкой) пищи с тканями зуба, а также такие факторы, как возраст и пол больного, наличие фтора в питьевой воде и уровень солнечной радиации. Появлению кариеса могут способствовать беременность, некоторые профилактические прививки, хронические и острые инфекционные заболевания, рентгенотерапия и пр.
Зубы становятся особо восприимчивыми к неблагоприятным условиям при неполном созревании эмали, изменении состава слюны, что ведет к снижению или повышению ее концентрации и вязкости.
Имеют значение качество твердой ткани зуба, состояние его нервно-сосудистого пучка, состояние организма в период созревания и формирования тканей зубов, неправильное развитие зубов из-за общих заболеваний.
Таким образом, сопутствующие и перенесенные заболевания (такие, как рахит, ревматизм, туберкулез и пр.) тоже способствуют образованию кариозных полостей. Далеко не последнюю роль в развитии кариеса играют состояние эндокринной и иммунной систем организма и работа всего пищеварительного тракта. С другой стороны, недостаточный уход за полостью рта тоже приводит к этому заболеванию. Кроме того, иногда работа человека подразумевает контакт с вредными веществами, негативно влияющими на зубную эмаль. К ним относятся большинство производимых щелочей и кислот, отходы различных производств (особенно тех, которые связаны с обработкой или использованием тяжелых металлов) и кондитерские отходы.
Что происходит?
А теперь вникнем чуть глубже и рассмотрим процесс возникновения кариеса с точки зрения медицины. В патогенезе этого заболевания значительную роль играют те процессы, которые связаны с выделением слюны и соприкосновением зубов с пищей. Слюна защищает их, оказывая очищающее воздействие и защищая их от патологической микрофлоры. В результате нарушения слюноотделения на поверхности зубов образуется налет, в составе которого имеются и вредоносные микробы. Последние поглощают остатки пищи, перерабатывая ее в органические кислоты, способные растворять соли, которые входят в состав зубной эмали.
Помимо этого, существуют некоторые эндогенные процессы, происходящие в твердых тканях зуба, которые также способствуют образованию кариозных полостей.
Немалую роль играют наследственная предрасположенность и снижение иммунитета. Таким образом, мягкий зубной налет в результате жизнедеятельности вредоносных бактерий превращает эмаль зуба в зубную бляшку, под которой накапливаются различные органические кислоты (пировиноградная, муравьиная, молочная и др.), в результате чего данный участок эмали деминерализуется.
Бляшки обычно располагаются в углублениях поверхности зубов, а также между плотно расположенными зубами или между десной и зубом. Со временем бактерии настолько размножаются, что бляшка становится плотной и толстой. На этой стадии начинаются процессы растворения эмали в месте, где она прилегает к ткани зуба, что приводит к образованию кариозной полости.
Виды и стадии кариеса.
В зависимости от характера поражения тканей зуба различают кариес эмали, кариес дентина и кариес цемента, от локализации поражения – кариес контактных поверхностей, пришеечный и фиссурный. На основании интенсивности поражения выделяют 4 стадии кариеса: кариозное пятно, кариес поверхности, средний и глубокий кариес. Кариозное пятно может быть белым или пигментированным, причем его цвет варьируется от светло-коричневого до темного.
Кроме того, различают простой кариес и осложненный. Последний может сопровождаться пульпитом или периодонтитом. В том случае, когда кариес возникает рядом с уже наложенной пломбой, можно говорить о рецидивном кариесе.
По времени развития кариозной полости кариес подразделяют на быстротекущий и вялотекущий. Помимо этого, встречается массовое поражение зубов, при котором повреждаются почти все зубы. В данном случае процесс может быть локализован у шейки зубов.
Теперь, когда вы познакомились с разновидностями кариеса, попробуем разобраться с картиной этого заболевания. Его клинические проявления столь многогранны, что врачи обычно ставят диагноз, руководствуясь характером течения данного процесса. Так, хронический, то есть типичный, кариес развивается почти незаметно. При этом поражение захватывает 1–2 зуба. Очаг заболевания чаще всего локализован на жевательных поверхностях. Как правило, он поражает жевательные зубы – моляры и премоляры. Реже бывают поражены верхние передние резцы. Прочие группы зубов в основном в этот процесс не вовлекаются.
Острая форма заболевания представляет собой быстро развивающийся процесс, при котором за короткое время болезнь поражает большую часть зубов. В этом случае страдают не только зубы, более всего подверженные кариесу, но и те, которые обычно не повреждаются. Причем в данном случае на одном и том же зубе можно наблюдать несколько очагов поражения.
Так называемый кариес пятна представляет собой небольшое пятно белесого или грязно-серого цвета с неровными, но четкими краями. Если лечение не начато вовремя, оно постепенно становится более темным.
Обычно такого рода кариес обнаруживается не на любой поверхности зуба, причем данные поражения не связаны с болезненными ощущениями. К тому же зубы, на которых располагаются подобные пятна, как правило, покрыты налетом, маскирующим кариозное пятно.
На этой стадии эмаль еще не поврежденная, она просто деминерализованная. Однако кариес пятна чаще всего встречается при острой форме заболевания и поражает не один зуб.
Что касается поверхностного кариеса, на этой стадии эмаль уже подвержена разрушению. Ее твердость нарушена, из-за чего поверхность зуба приобретает шероховатость.
В дальнейшем дефект эмали становится заметным: при остром течении заболевания он имеет овальную или круглую форму с неровными краями, а по цвету мало отличается от непораженной эмали. Дно и стенки такой каверны достаточно плотные, но уже имеют шероховатую поверхность. Край полости обычно безболезненный, но прикосновение зубочисткой ко дну вызывает неприятные ощущения. Такой зуб уже чувствителен к холодному и горячему.
Относительно хронического кариеса можно сказать следующее: его поверхностная форма не вызывает у человека никаких неприятных ощущений, если только он не локализован на боковой поверхности зуба.
В этом случае больной начинает жаловаться на то, что пища стала застревать у него между зубами. Когда дефект эмали становится заметным, можно обнаружить, что дно каверны имеет желто-коричневый или темно-коричневый цвет и четкие очертания.
В некоторых случаях такой кариес может остановиться в развитии под действием ряда благоприятных факторов.
Для среднего кариеса характерно поражение эмали и в некоторой степени дентина. Кариозная полость еще неглубокая и отделена от пульпы толстым слоем здорового дентина, однако дефект уже распространен на все его слои. При этом края полости четко ограниченные, а стенки плотные, отвесные и значительно пигментированные. На данной стадии уже появляются боли при употреблении в пищу сладкого, кислого, холодного и горячего. Они возникают также при попадании в полость частиц пищи и проходят после их удаления.
При глубоком кариесе ткани зуба уже значительно повреждены. В некоторых случаях он бывает скрыт нависающим краем эмали. Он захватывает самый глубокий слой дентина и отделен от пульпы очень тонким слоем неповрежденной ткани, который уже размягчен и изменен в цвете.
Хронический кариес на данной стадии характерен тем, что больной обычно жалуется на неприятные ощущения при попадании в полость кусочков кислой или холодной пищи, что иногда приносит массу неприятных ощущений. К тому же на этой стадии появляется неприятный запах изо рта, а края пораженного зуба начинают царапать язык.
Во время внимательного осмотра можно обнаружить достаточно большую полость правильной формы с широким отверстием. Ее стенки обычно отвесные, дно шероховатое, плотное и пигментированное в разной степени.
При хроническом течении этот процесс долгое время не осложняется пульпитом. Если кариес протекает остро, края полости неровные и хрупкие, а сама она имеет неправильную форму и заполнена грязно-серым налетом.
Кариес цемента является поражением цемента самого зубного корня и обычно начинается с пришеечного кариеса. Его можно также рассматривать как одно из осложнений заболевания десен (пародонта). Очаги поражения могут образовываться на щечных корнях верхних коренных зубов, что чаще всего бывает при недостаточном уходе. Этот тип кариеса часто осложняется воспалением пульпы и периодонтитом. Кроме того, он может привести к облому коронки больного зуба.
При ретроградном кариесе дентин начинает разрушаться со стороны пульпы. Такого рода заболевание возникает в том случае, если коронка неплотно прилегает к зубу либо если в области, где она соприкасается с зубом, образовалась кариозная полость. Ретроградный кариес может появиться и при гангрене пульпы травматического или кариозного характера. Этот процесс развивается в результате распада дентина, вызванного деятельностью микроорганизмов. Ретроградный кариес может возникнуть также при хроническом пульпите.
Фиссурный кариес очень разнообразен по форме. Обычно фиссуры располагаются на боковой и жевательной поверхностях премоляров и моляров, а также на внутренней поверхности передних зубов. Вследствие того что формы и строение фиссур наиболее уязвимы для кариеса, их можно рассматривать в качестве мест его основной локализации.
Циркулярный кариес развивается в шейке зуба. Этот вид заболевания может возникнуть как на постоянном, так и на молочном зубе. У детей циркулярный кариес встречается в местах неправильного развития молочного зуба. Он возникает на постоянных зубах, если они поражены очаговой деминерализацией. В группе фронтальных зубов процесс быстро распространяется на пульпу, причем чаще всего повреждаются те, которые расположены на верхней челюсти. Однако детям диагноз «острый пульпит» врачи ставят редко, так как они часто запускают процесс и обращаются к врачам уже с обострениями хронического периодонтита.
Диагностика кариеса.
Врач ставит диагноз «кариес» на основе таких жалоб больного, как непродолжительное болевое ощущение при воздействии какого-либо раздражителя, а также по результатам внешнего осмотра.
В качестве дополнительного диагностического метода используют рентгеновское исследование, которое помогает поставить правильный диагноз не только при глубоком кариесе, но и при кариесе в стадии пятна. Кроме того, могут быть использованы люминесцентное исследование эмали и исследование электропроводимости твердой ткани зуба.
Данные методы дают особенно хорошие результаты при выявлении скрытых очагов болезни и кариеса в стадии пятна.
Традиционные методы лечения.
Лечение кариеса проводит врач-стоматолог, механически удаляя пораженные твердые ткани зуба и закрывая лакуну пломбой.
Для профилактики кариеса врачи рекомендуют добавлять фтор в питьевую воду (1 мг на 1 л). Данное средство укрепляет зубную эмаль. Можно также полоскать рот слабым раствором натрия фторида и принимать внутрь витамины, фторсодержащие препараты в таблетках или в виде раствора, а также покрывать эмаль зубов фторсодержащими гелями и лаками.
Народные методы лечения.
Рецепт 1.
Ингредиенты.
Семена лука репчатого – 1 ч. л.
Вода – 400 мл.
Способ приготовления.
Семена лука (чернушку) залить крутым кипятком и настаивать под крышкой, хорошо укутав. Через 8 часов аккуратно процедить и применять для полоскания рта 3 раза в день.
Рецепт 2.
Ингредиенты.
Плоды рябины красной – 2 ст. л.
Сахар – 1 ст. л.
Вода – 400 мл.
Способ приготовления.
Плоды рябины пропустить через мясорубку, положить в термос, залить крутым кипятком и оставить на 4 часа, после чего процедить. Горячий настой смешать с сахаром и принимать 3–4 раза в день независимо от приема пищи.
Пульпит.
Пульпит – это воспалительный процесс в пульпе зуба. Обычно он является следствием нелеченого кариеса и возникает в результате влияния раздражающих факторов, обусловленных кариозным процессом. Воспаление начинается с инфицирования участка пульпы, примыкающего непосредственно к кариозной полости.
Бывает и обратное явление: пульпит возникает в результате деструктивных изменений в пародонте (десне). Основные микроорганизмы, вызывающие пульпит, – это кокковые бактерии (стрептококки, стафилококки, диплококки и др.). Это заболевание может спровоцировать и ретроградная инфекция, попавшая в пульпу из гайморовой пазухи или пародонтального кармана при периодонтите или остеомиелите.
К ожогу и дальнейшему воспалению пульпы приводит и неправильное препарирование зуба при установке коронки. В некоторых случаях причиной пульпита могут быть острые травмы зубов (перелом корня, травма коронки) и неосторожное вскрытие пульпы во время лечения кариеса. Его могут вызвать и такие причины, как патологическое стирание зубов или завышенная пломба. В отдельных случаях пульпит возникает в результате воздействия неблагоприятных химических или температурных факторов.
Основными причинами, вызывающими химическое воздействие, являются сильнодействующие антисептики, щелочные лечебные прокладки и другие вещества, токсичные для пульпы. К последним можно отнести материалы с высоким содержанием акриловых смол, силикатные цементы и др. Наиболее часто инфекция и другие раздражители, вызывающие пульпит, проникают в полость пульпы через корневые каналы, реже – через отверстия глубокого кармана десны или гематогенным путем.
Что происходит?
Пульпит представляет собой защитную реакцию организма, воспалительный процесс, направленный на устранение повреждающего фактора и стабилизацию структуры пульпы. При это возникает межклеточное взаимодействие и раскрывается потенциал пульпы к собственной регенерации. Началом воспалительного процесса является отек пульпы, который возникает в результате увеличения проницаемости ее сосудов. Но из-за того, что объем пульпы ограничен пульпарной камерой, экссудат сдавливает лимфатические сосуды и вены, нарушая отток крови и лимфы, что приводит к развитию некроза.
В это время в пульпе резко увеличивается число лимфоцитов, гранулоцитов, макрофагов и тучных клеток, что приводит к повреждению нервных волокон и вызывает еще большие расстройства кровообращения. Степень выраженности воспалительного процесса зависит от времени и интенсивности воздействия вредоносного фактора, а также от возраста больного и реактивности его организма. При сильном и длительном негативном воздействии и резком развитии сосудистых расстройств дистрофические изменения в пульпе протекают очень быстро и приводят к ее гибели. При отсутствии лечения воспаление постепенно утихает, а под влиянием факторов роста нервные волокна и мелкие сосуды разрастаются сначала вокруг погибшей пульпы, а затем врастают в нее. В результате образуется большое количество коллагеновых волокон, ткани рубцуются и формируют локальный фиброз.
Виды пульпита.
Пульпиты подразделяют на острые (в том числе очаговые и диффузные), хронические (фиброзные, гипертрофические и гангренозные) и хронические в стадии обострения.
Что касается симптоматики, ведущим признаком любого из указанных видов является боль. При остром пульпите она возникает самопроизвольно и имеет характер приступов. Если меры вовремя не приняты, процесс начинает прогрессировать и поражать ветви тройничного нерва.
Приступы боли, как правило, возникают ночью. Если пульпит перешел в хроническую форму, боль возникает чаще всего под воздействием какого-либо раздражителя. Однако, в отличие от кариеса, она не стихает после удаления помехи, а продолжается еще некоторое время.
Боль при пульпите возникает в результате давления экссудата на зубные нервы. При остром пульпите полость зуба, как правило, закрыта, поэтому отток экссудата невозможен, отчего и возникают приступы боли. Когда скапливается достаточное количество экссудата, он под давлением выходит наружу через дентинные канальцы. В результате отек тканей пульпы уменьшается, а боли на время прекращаются. При хронической формуполость зуба открыта, поэтому давление экссудата не достигает силы, способной вызвать болевой приступ.
Как правило, при любой форме пульпита, исключая ретроградную, имеет место крупная кариозная полость. При хроническом пульпите инструмент врача легко проникает в нее. Больной зуб чувствителен к холодному, теплому, кислому и сладкому. Если по нему постучать, появится боль. При остром пульпите на рентгеновском снимке видны изменения, характерные для гранулирующей или фиброзной формы периодонтита.
При остром очаговом серозном пульпите возникают резкие приступообразные боли, которые длятся 20–30 минут и локализуются только в 1 зубе. Так называемые светлые периоды продолжаются от 5 до 6 часов.
В ночное время боли более интенсивные, чем днем. Кроме того, приступ может спровоцировать как механический, так и любой другой раздражитель – термический, химический и пр. При осмотре зуба видна большая кариозная полость, прикосновение ко дну которой очень болезненное. Под воздействием холодной воды также возникает боль, которая затем медленно исчезает. Постукивание по зубу почти безболезненно, слизистая вокруг него не воспалена.
В случае острого диффузного серозно-гнойного пульпита возникают резкие приступообразные боли, отдающие в челюсть, ухо или висок (по ходу тройничного нерва). Приступы могут длиться от 3 до 5 часов с промежутками в 30–40 минут. Их может спровоцировать любой раздражитель, причем в ночное время боли бывают особенно мучительными. Обычно в таком состоянии человек на 2-3-й день всегда обращается к врачу, так как интенсивность неприятных ощущений постепенно нарастает. При осмотре поврежденного зуба видна обширная и весьма болезненная кариозная полость.
При остром диффузном гнойном пульпите самопроизвольные боли имеют рвущий, пульсирующий характер, практически непрерывные и отдают в челюсть. Приступы следуют один за другим, светлые периоды очень короткие, тепло только усиливает неприятные ощущения. Немного успокаивают холодные компрессы. Температура тела при этом повышается до 38 °C. При обращении к врачу обычно выясняется, что боли продолжаются уже несколько дней. Дело в том, что в начале заболевания приступы достаточно коротки, но боль постепенно нарастает и может полностью лишить человека работоспособности. При осмотре зуба видна глубокая и очень болезненная кариозная полость. Когда врач начинает зондировать зуб, зонд может проникнуть в его полость. При этом появляется капля гноя, а больной чувствует облегчение. На рентгеновском снимке видна нечеткая структура костной ткани в области основания корней зуба.
Боли при простом хроническом пульпите вялые и ноющие, сосредоточены в области 1 зуба и возникают после температурного воздействия или приема пищи. Время от времени появляются самопроизвольные боли, которые проходят самостоятельно в течение 1–2 суток.
При осмотре видна глубокая кариозная полость, заполненная пищевыми остатками и некротическим дентином. Когда врач осматривает зуб при помощи зонда и тот попадает в полость, появляется резкая боль, а пульпа начинает кровоточить. Боль вызывается и холодной пищей, однако постукивание по коронке, как правило, безболезненно.
Гранулематозный хронический пульпит встречается довольно редко: обычно он возникает у молодых людей в том случае, когда коронка сильно разрушена. При этом в зубе появляется вырост мягкой ткани, который мешает принимать пищу и полностью смыкать челюсть. Изредка под воздействием химических или тактильных раздражителей возникают вялые боли. Началом заболевания является разрушение зуба в течение многих месяцев, после чего возникают самопроизвольные либо вызванные различными раздражителями боли. После этого отмечается вырост мягкой ткани, который постепенно увеличивается в размерах и при прикосновении к нему кровоточит.
При этом коронка зуба в значительной степени разрушается, а кариозный дефект представляет собой обширную полость с опухолевидным разрастанием мягкой ткани, имеющей красную окраску. Больной зуб вяло реагирует на холод и постукивание, слизистая десны спокойная. На рентгенограмме часто имеются признаки фиброзного периодонтита.
Частичный гангренозный пульпит характеризуется ощущением боли от горячего и «неловкости» в зубе, а также неприятным запахом из полости рта. При хронической форме появляется чувство распирания в зубе, реже – кратковременные боли. Он становится чувствительным к холодному и горячему. При внешнем осмотре видна глубокая кариозная полость, наполненная остатками темноокрашенного дентина и издающая гангренозный запах. Сам зуб тускнеет, приобретает сероватый оттенок, его полость вскрыта и заполнена остатками разложившегося дентина, который и является причиной неприятного запаха. Когда врач начинает зондировать такую полость, боли не возникает. Она появляется только тогда, когда зонд касается устья каналов. В этом случае зуб начинает кровоточить. Он не чувствителен к холодному, но очень сильно реагирует на постукивание и горячее.
Обострения хронического пульпита вызывают резкие приступообразные боли в области зуба или челюсти. Они могут продолжаться часами, периоды покоя очень короткие, а любой раздражитель только усиливает боль. Обычно подобные обострения возникают несколько раз, прежде чем человек обращается к врачу.
Дело в том, что боли при хроническом пульпите периодически исчезают, оставляя только боль от различных раздражителей. Обострение, как правило, провоцируют простудные заболевания. При осмотре зуба видна обширная кариозная полость, которая сообщается с полостью зуба. Его зондирование очень болезненное. Кроме того, он чувствителен к холодному. Боль возникает и при постукивании по нему.
Клинические проявления ретроградного пульпита практически идентичны симптомам острого гнойного пульпита и отличаются лишь отсутствием кариозной полости и более интенсивными болевыми ощущениями. Последние объясняются отсутствием возможности оттока экссудата, так как при этой форме заболевания не бывает кариозного дефекта, поэтому каналы зуба изолированы.
Диагностика пульпита.
Диагноз «пульпит» врач ставит на основании жалоб больного и детального обследования зуба. При подозрении на пульпит проводят также термодиагностику и электроодонтометрию, что позволяет дифференцировать его от кариеса и других воспалительных заболеваний (невралгии тройничного нерва, периодонтита, гайморита и пр.). Кроме того, показано рентгеновское обследование, которое позволит определить степень разрушения тканей зуба.
Традиционные методы лечения.
При сильных болях до визита к стоматологу можно принять анальгин и облегчить боли с помощью холодного компресса. Врач после обследования обычно кладет в каналы мышьяковую пасту, чтобы через 1–2 суток можно было без проблем удалить больные корни. Дольше 2 дней мышьяк не должен находиться в полости зуба: это может привести к поражению альвеолы и периодонта. После истечения положенного срока пульпу удаляют механически, а затем пломбируют зубные каналы и кариозную полость.
Народные методы лечения.
Рецепт.
Для того чтобы уменьшить боли, нужно сделать из ваты турунду, смочить ее свежеотжатым соком чистотела и осторожно ввести в больной зуб. При этом нужно помнить, что все препараты чистотела ядовиты.
Периодонтит.
Периодонтит относится к заболеваниям десен, точнее, это воспаление связок, расположенных между стенками зубной лунки и корнем зуба. Но мы поговорим о нем в данной главе, так как он часто возникает как осложнение запущенного кариеса или пульпита.
Главная причина периодонтита – инфекция, реже – травма или воздействие токсинов. Инфекция проникает вглубь десны тогда, когда пульпа настолько ею поражена, что не может больше служить для нее барьером. В этом случае бактерии беспрепятственно проникают к верхушке зуба и поражают окружающие его ткани.
Возбудителями периодонтита чаще всего являются стрептококки, реже – стафилококки, пневмококки и прочие представители вредоносной микрофлоры. Токсины, выделяемые микроорганизмами, и продукты разложения пульпы попадают в периодонт через корневые каналы или патологически образованный зубодесневой карман. Проникновение микробов возможно также лимфогенным или гематогенным путем.
Первичный верхушечный периодонтит, как правило, является следствием осложненного пульпитом кариеса, когда инфекция свободно проникает в толщу десны через отверстие в верхушке зуба. Отмершее содержимое зубной полости может попасть в периодонт в процессе пережевывания пищи.
Причинами краевого периодонтита являются проникновение инфекции через патологический десневой карман, травмы зубов, попадание на десну раздражающих лекарственных препаратов (мышьяковая паста).
Травматический периодонтит часто возникает после сильной однократной травмы: удара, ушиба либо попадания на зуб косточки (камешка). Возможно также развитие заболевания вследствие регулярно повторяющихся микротравм. Острый периодонтит развивается быстро, сопровождаясь кровоизлияниями и другими острыми явлениями. При хронической травме изменения в периодонте прогрессируют постепенно.
Медикаментозный (лекарственный) периодонтит чаще всего развивается в результате неправильно вылеченного пульпита либо после попадания в периодонт других сильнодействующих лекарственных или химических средств – формалина, фенола и пр. Кроме того, он может быть следствием аллергии на введение в пульпу пломбировочного материала. В хроническую форму он переходит при повторном инфицировании периодонта.
Что происходит?
После того как к верхушке корня проникают болезнетворные бактерии и продукты их жизнедеятельности, организм включает ряд защитных факторов, призванных ограничить процесс и не дать ему захватить окружающие ткани. Это ведет к деструкции кости и образованию грануляционных тканей. При длительном течении происходит рассасывание как костной ткани зуба, так и цемента и даже дентина корня. В некоторых случаях образуется свищ, который открывается в полость рта.
При менее активном хроническом периодонтите грануляционная ткань покрывается фиброзной оболочкой, которая изолирует воспалительный процесс от окружающих тканей. Это явление в медицине имеет свое название – гранулема.
Ее размеры зависят от баланса между защитными силами организма и активностью микроорганизмов. В том случае, если процесс активизируется, костная ткань претерпевает изменения. А когда защитные силы организма «побеждают», она остается неповрежденной.
При длительном процессе костная ткань верхушек зуба постепенно разрушается, а ее замещает грануляционная ткань. В одном случае в области верхушки корня открывается свищ, в других – формируется фиброзная капсула, представляющая собой плотную зубную гранулему, которая со временем превращается в кисту.
В некоторых случаях развивается острое воспаление из-за невозможности оттока экссудата, что вызывает болезненность. Однако чаще всего острый воспалительный процесс возникает на фоне хронического и сопровождается разрушением костной ткани верхушки корня.
Как уже говорилось, периодонтит может быть хроническим и острым. В первом случае болезнь время от времени обостряется. Острый периодонтит и обострения при его хронической форме дают боли при надкусывании. Кроме того, у человека создается впечатление, что больной зуб несколько длиннее остальных, а ближайшие лимфатические узлы могут быть увеличены. В особо тяжелых случаях повышается температура тела, а при анализе крови обнаруживается лейкоцитоз. Постукивание по больному зубу резко болезненное.
При гнойном периодонтите боли усиливаются при жевании, а ощущение как бы выросшего зуба выражено более явно. На начальной стадии периодонтита боли возникают только при постукивании по режущей кромке зуба, локализуются в области пораженного зуба и не иррадиируют ни в челюсть, ни по ходу нервных окончаний. Отек мягких тканей также не наблюдается.
В результате развития данного процесса экссудат становится гнойным, из-за чего может возникать самопроизвольная боль как периодического, так и непрерывного характера. Иногда она пульсирует или распространяется по ходу тройничного нерва. При внимательном осмотре виден небольшой отек мягких тканей десны. Ближайшие лимфатические узлы увеличиваются. Пораженный зуб становится подвижным и болезненным, а слизистая десны отекает.
Виды периодонтита.
В зависимости от локализации воспалительного процесса выделяют верхушечный периодонтит, при котором очаг воспаления расположен рядом с верхушкой корня, и краевой периодонтит, когда воспаление начинается с десны в результате ее травмы. По характеру воспалительного процесса и реакции тканей различают гнойный, серозный, гранулирующий, фиброзный и гранулематозный периодонтит. Из перечисленных разновидностей заболевания последние 3 формы являются хроническими. В спокойном периоде хронический периодонтит практически не беспокоит больного. Человек может даже не подозревать о наличии у себя воспалительного процесса, так как кариозная полость запломбирована.
Основой фиброзного периодонтита является процесс, вызывающий замену воспаленных тканей периодонта грубой соединительной (фиброзной) тканью, что ведет к нарушению его нормальных функций. Долгое время он никак не дает о себе знать: боли как таковые отсутствуют либо возникают изредка, проходят самостоятельно и длительное время не возвращаются. Выявить воспалительный процесс удается только с помощью рентгенологического обследования. При этом на снимке хорошо видно, что контуры периодонта потеряли четкие очертания, периодонтальная щель расширенная, а рядом с верхушкой зуба имеется утолщение периодонта.
Гранулирующий периодонтит считается самой активной разновидностью хронического. При нем появляются боли при приеме горячей и твердой пищи или значительном давлении на зуб. В случае обострения процесса возникают самостоятельные боли при надкусывании и надавливании.
Ближайший лимфатический узел увеличенный и иногда болезненный. Слизистая десны, примыкающая к больному зубу, гиперемированная.
В некоторых случаях образуется свищ на уровне верхушки корня. Из него выбухает грануляция и выделяется гной.
Свищ может самопроизвольно закрыться, но при повторном обострении он вновь открывается. При этом рубцевание тканей происходит таким образом, что вызывает «втягивание» слизистой внутрь в форме воронки. Если свищ образуется на коже лица, его расположение соответствует пораженному зубу. Например, кожный свищ на подбородке возникает при гранулирующем периодонтите нижнего клыка или резца, в основании нижней челюсти или в области щеки – при заболевании нижних моляров, в области скулы – I верхнего моляра, а около внутренней стороны глаза – клыка на верхней челюсти.
При гранулирующей форме периодонте рядом с верхушкой зубного корня разрастается грануляционная ткань, а ее объем постепенно увеличивается и распространяется на окружающие ткани. Изменение размеров очага воспаления сопровождается замещением костной ткани и костного мозга грануляционными тканями.
Одновременно происходит резорбция дентина и цемента корня. В центральном отделе очага воспаления грануляционная ткань расплавляется, образуя гной. Обычно это явление характерно для периодов обострения.
В результате последнего очаг грануляции распространяется все дальше и дальше. В конце концов образуются свищ и множественные гранулемы в толще слизистой, надкостницы и даже кожи лица. При прорастании гранулирующего очага в мягкие ткани челюсти и надкостницу возникает так называемая одонтогенная гранулема: подслизистая, поднадкостничная или подкожная.
При гранулематозном периодонтите образуется соединительнотканная капсула, заполненная грануляциями. Такая структура получила название истинной гранулемы. Течение этого типа периодонтита не так активно, как при его гранулирующей форме, но более ярко выражено, чем при фиброзной. Разрастание гранулемы и самых грануляций провоцирует увеличение давления на костные ткани альвеолы, что приводит к ее разрушению. Это хорошо видно на рентгеновском снимке: костный дефект превращается в кисту, растущую от корня зуба в сторону кости десны. А такой дефект требует уже хирургического вмешательства. Течение этого процесса медленное, поэтому долгое время не дает о себе знать никакими симптомами. Тем не менее, рост кисты может сопровождаться переломами костей и многими другими осложнениями.
Что касается осложнений периодонтита, они бывают при любой его разновидности. Однако большая их часть приходится на хроническую форму заболевания. Они подразделяются на местные и общие. К общим осложнениям относится интоксикация организма, связанная с жизнедеятельностью патогенной микрофлоры. Попадая в кровь, болезнетворные бактерии вызывают отрицательную реакцию всего организма: головные боли, повышение температуры, ухудшение самочувствия и пр. Самыми серьезными общими осложнениями являются перенос бактерий во внутренние органы и заражение крови (сепсис).
Местные осложнения встречаются чаще, чем общие. Это кисты и свищи, о которых мы говорили выше. Последние более характерны для гранулирующей формы периодонтита, когда грануляции начинают разрастаться от верхушки корня и приводят к разрушению окружающих зуб тканей. Грануляции могут прорастать под надкостницей челюсти и формировать дефект слизистой на уровне верхушки корня. В результате этого образуется свищевой ход. Он реже встречается на коже лица и в мягких тканях щек. Однако таким образом постепенно развивается дефект лица, сквозь который отделяется гнойное содержимое.
Киста образуется на верхушке зубного корня и называется «радикулярная киста челюсти». Это образование похоже на доброкачественную опухоль, которая развивается при гранулематозном периодонтите. Киста «вырастает» из тканей, расплавленных грануляцией, и представляет собой полость, наполненную жидким содержимым. Она развивается медленно и продолжительное время ничем себя не обнаруживает. Тем не менее, увеличиваясь в размерах, она вызывает тяжелые общие и местные осложнения. Наиболее распространенными осложнениями кисты являются нагноение и патологический перелом челюсти.
Диагностика периодонтита.
Диагноз «периодонтит» ставит только врач на основе детального осмотра и рентгеновских снимков. Последние имеют очень большое значение при хронической форме заболевания. Так, в случае хронического фиброзного периодонтита на снимке можно увидеть изменение периодонтальной щели и утолщение верхушки корня. В некоторых случаях обнаруживается склероз костной ткани альвеол рядом с очагом воспаления. При гранулирующей и гранулематозной формах хронического периодонтита выявляется дефект костной ткани.
Традиционные методы лечения.
Лечение периодонтита требует создания оттока экссудата через полость зуба и корневой канал. После этого зуб очищают от остатков пульпы. В завершение процедуры больному предлагают прополоскать рот дезинфицирующим раствором (фурацилином, риванолом или марганцовокислым калием), после чего кладут в полость зуба лекарство и ставят временную пломбу. При благоприятным исходе лечения ее меняют на постоянную. Если же зуб сильно разрушен, его либо реставрируют либо удаляют с последующим протезированием.
Народные методы лечения.
Рецепт.
Ингредиенты.
Чайная сода – 1 ч. л.
Вода – 200 мл.
Способ приготовления.
До визита к врачу нужно полоскать рот теплым раствором чайной соды и принимать анальгезирующие препараты (анальгин, баралгин и пр.). Тепловые процедуры строго противопоказаны: это может усилить воспаление и привести к отеку тканей лица.
Заболевания десен.
Все заболевания пародонта, или, как их принято называть, «заболевания десен», начинаются с воспаления тканей десны. Она становится рыхлой и отечной, кровоточит при приеме твердой пищи и чистке зубов, а иногда и самопроизвольно. Данное состояние, как правило, сопровождается болезненностью. Человек начинает беречь десны, избегает твердой пищи и перестает чистить зубы, что только способствует развитию воспаления. Данное состояние десен медики определяют понятием «гингивит».
Но встречаются и другие, более серьезные заболевания пародонта, связанные с лизисом, то есть с частичным разрушением тканей десны. Описанные симптомы характерны для пародонтоза, когда нарушается питание, минеральный обмен или кровоснабжение периодонта и костной ткани челюстей. В этой главе мы подробно рассмотрим наиболее распространенные заболевания пародонта, кроме периодонтита, о котором речь шла в предыдущей главе.
В отличие от периодонтита прочим заболеваниям десен не обязательно предшествует кариес, поэтому мы поместили их в отдельную главу, чтобы уделить им особое внимание.
Ведь они встречаются почти так же часто, как и кариес, так как в настоящее время люди почти не употребляют твердую пищу. В результате десны ослабевают и перестают переносить даже такую незначительную нагрузку, как ежедневная чистка зубов. Но об этом и о многом другом мы подробно поговорим в нашей последней главе, которая посвящена профилактике заболеваний полости рта.
Гингивит.
Гингивит – это воспалительное заболевание десен, возникающее в результате неблагоприятного воздействия общих или местных факторов. При этом целостность прикрепления зубов не нарушена и деструктивных изменений в пародонте не наблюдается.
К внутренним причинам возникновения гингивита относят рост зубов (растущий зуб повреждает десну на достаточно большом ее участке), недостаток витаминов, снижение иммунитета, заболевания органов желудочно-кишечного тракта и пр.
Внешние факторы, которые могут спровоцировать гингивит, – это ожоги (в том числе химические), травмы, инфекции и некоторые медицинские факторы. Нередко он становится единственным проявлением таких заболеваний, как пародонтит, стоматит и пародонтоз. Однако главная роль в развитии этого заболевания отводится болезнетворным микробам, которые содержатся в зубном налете.
Возникновение язвенного гингивита связано с воздействием на организм токсинов (в частности, солей тяжелых металлов). Хронический ожог десны, как правило, вызывают мономеры пластиночных протезов. Они же провоцируют развитие гингивита. Симптоматическая форма заболевания часто возникает в результате тяжелых заболеваний – таких, как лейкоз, некоторые заболевания крови и пр. Язвенный гингивит может быть спровоцирован стрессом.
Что происходит?
Воспаление тканей пародонта – это ответная реакция на повреждение зубной бляшки. В нормальном состоянии в организме существует равновесие между микроорганизмами. Но если этот баланс нарушен, возникает воспалительный процесс.
Микроорганизмы в результате своей жизнедеятельности выделяют различные ферменты, токсины и метаболиты, оказывающие повреждающее воздействие на ткани десны. Патогенные для пародонта микроорганизмы часто внедряются в ткани в результате эрозий или прямо через клеточную мембрану. Ответом на повреждение всегда бывает воспалительный процесс – защитная реакция организма, направленная на изоляцию и уничтожение болезнетворных микробов. При длительном воздействии неблагоприятных факторов процесс становится хроническим, в результате чего те механизмы, которые направлены против бактерий, начинают сами разрушать ткани.
Гингивит, как правило, протекает довольно мягко: при этом процессе не разрушаются зубодесневые соединения.
Однако заболевание может захватить как небольшой отрезок, так и довольно обширный участок десны (вплоть до поражения десен обеих челюстей).
При острой форме гингивита больной испытывает боли, у него развивается обильное слюноотделение, появляется неприятный запах изо рта. Во время осмотра полости рта виден отек, наблюдается местное повышение температуры, десны болезненные. Нередко на фоне воспаления возникает кровоточивость. В некоторых случаях десны изъязвляются.
Острое воспаление обычно длится 1–2 недели, после чего симптомы постепенно идут на убыль или исчезают совсем. Однако иногда гингивит переходит в хроническую форму. В последнем случае человека начинает беспокоить кровоточивость десен, периодически появляющаяся при приеме твердой пищи и чистке зубов. При осмотре хронический гингивит можно распознать по застойной гиперемии слизистой края десны.
Виды и формы гингивита.
Гингивит бывает локальным и распространенным. В последнем случае десна воспаляется на большом протяжении. При этом бывают поражены десны обеих челюстей либо одной из них. В том случае, если процесс локализован на небольшом отрезке десны (около 1 зуба или нескольких соседних), можно говорить о локальном гингивите.
Катаральный гингивит очень похож на хронический, протекающий с периодическими обострениями. При этом общее состояние больного не страдает. Просто десны начинают кровоточить при чистке зубов и во время приема пищи, а также появляются неприятный привкус и запах изо рта. При осмотре можно обнаружить отек края десны и межзубных сосочков. Последние при этом кровоточат, если надавить на их основание. Кроме того, на зубах имеются отложения в виде зубного камня, расположенные близко к десне.
Язвенный гингивит может начаться остро либо катастрофически. Как правило, он протекает на фоне общей интоксикации организма, так как к нему обычно приводит воздействие токсических веществ. Для язвенного гингивита характерны боль в деснах, их кровоточивость, неприятный запах изо рта и расстройства пищеварения. Появляются головные боли, бессонница, чувство разбитости, потеря аппетита, температура тела повышается. При этом ближайшие лимфатические узлы увеличенные и болезненные.
На десневом крае виден зловонный серый налет. Если его удалить, десна начинает кровоточить и появляется резкая боль. Верхушки десневых сосочков словно срезанные, а контуры края десны грубо нарушенные. На зубах можно увидеть скопления зубного камня. Анализ крови показывает увеличение СОЭ и эритроцитемию. Заживление десен при язвенном гингивите идет очень медленно. Иногда после окончания острого периода проходит, у больного развивается ангиоматоз. В запущенных случаях на месте поражения десен остаются грубые рубцы, что в значительной степени деформирует десну.
Язвенно-некротический гингивит характеризуется еще более острым течением. Первым симптомом этой формы заболевания обычно бывает кровоточивость десен. Однако при внимательном осмотре слизистой видна гиперемия десневого края с участками некроза. Последние имеют вид легко отторгающейся грязно-серой массы. При этом некротический процесс может быть локализованным или захватывать полностью всю десну. В особо тяжелых случаях десневые сосочки практически исчезают. При язвенно-некротическом гингивите на зубах обнаруживаются большие скопления зубного камня и мягкого налета. После удаления налета и камня обнажается неровный и кровоточащий край десны.
Гипертрофический гингивит развивается в результате катарального гингивита, если тот принимает хроническую форму. На начальной стадии это заболевание протекает бессимптомно. Врачи выделяют 2 различные формы гипертрофического гингивита – фиброзную и отечную. Последняя сопровождается косметическим дефектом, болезненностью и кровоточивостью десен при принятии пищи и чистке зубов. Десневые сосочки резко гиперемированные либо синюшные и кровоточат при нажатии. Их поверхность глянцевая, но после надавливания на нее остается углубление. На зубах имеются отложения камня и мягкий налет.
Фиброзная форма гипертрофического гингивита проявляется пролиферацией десневых сосочков и паракератозом. Отеков и инфильтратов нет. Основные жалобы связаны с эстетическим дефектом и болями от натирания сосочков краями протеза. Они при этом плотные, увеличены в размерах, но окрашены в бледно-розовый цвет и не кровоточат.
При симптоматическом гингивите поражения десен напрямую зависят от раздражающего фактора. К примеру, при отравлении ртутью, свинцом или висмутом на краях десны видна темная кайма. Больного беспокоят повышенное отделение слюны и металлический привкус во рту.
Для хронического гингивита характерны медленное течение и практически полное отсутствие яркой симптоматики. Десны умеренно кровоточат, наблюдаются синюшность слизистой и разрыхление тканей, которые, разрастаясь, могут частично или полностью покрыть коронку зуба.
Выделяют также гингивит беременных, который связывают с гормональной перестройкой организма женщины. В этом случае первые признаки заболевания проявляются во II, реже – в I триместре беременности. Гиперемия десен наблюдается в области клыков, премоляров и резцов нижней челюсти. Иногда процесс захватывает и верхнюю челюсть. При этом край десны воспаляется и становится похожим на красный валик.
В дальнейшем десневые сосочки увеличиваются, отекают, приобретают синюшный цвет и кровоточат. Описанные изменения ярко выражены в последние недели беременности: в это время образуются глубокие зубодесневые карманы.
Однако эта форма гингивита в течение 6 месяцев после родов проходит без следа, и только в отдельных случаях остаточные явления сохраняются более длительное время.
Гипертрофический гингивит.
Гипертрофический гингивит является хроническим воспалительным процессом тканей десны и по клинико-морфологическим признакам подразделяется на отечную и фиброзную формы. Первая встречается несколько чаще, а последней, как правило, предшествует катаральный гингивит.
Обычная локализация – область передних зубов как нижней, так и верхней челюсти. В развитии гипертрофического гингивита важную роль играют изменение гормонального фона (например, в подростковом возрасте, во время беременности и т. д.), прием некоторых лекарственных средств и заболевания крови. Большое значение имеют и местные факторы: аномалия прикуса, нарушения роста или положения зубов, привычка дышать ртом.
Отечная форма гипертрофического гингивита дает о себе знать кровоточивостью десен при чистке зубов и приеме твердой пищи. Объем десны увеличен. Причем она имеет глянцевую синюшную поверхность. На зубах, ближе к деснам, имеются зубные отложения, а на самих деснах видны ложные десневые карманы.
Фиброзный гипертрофический гингивит поначалу ничем не беспокоит. Однако по мере развития заболевания появляются жалобы на деформацию (разрастание) десен и связанный с этим косметический дефект. При осмотре пораженная десна имеет плотную консистенцию, бледно-розовый цвет и бугристую поверхность.
Язвенный гингивит.
Язвенный гингивит – это деструктивная форма воспаления десны, в возникновении которого важную роль играют такие факторы, как изменение реакции организма на воспалительный процесс и снижение сопротивляемости десен к аутоинфекциям полости рта.
Язвенный гингивит чаще возникает в молодом возрасте после перенесенных общих заболеваний – таких, как ОРЗ, грипп или ангина, – либо при авитаминозе, недостатке питания, отравлении солями тяжелых металлов и другими токсинами, а также после облучения. Еще одной причиной возникновения данного заболевания является стресс. Кроме того, язвенный гингивит могут спровоцировать недостаточная гигиена полости рта, образование зубного камня, нелеченый кариес и затруднения при прорезывании зубов.
Язвенный гингивит начинается остро. Возникает боль, отмечается общее недомогание, повышается температура тела, десны начинают кровоточить, изо рта исходит гнилостный запах. Прием пищи затруднен. При осмотре видны сглаженные или некротизированные межзубные сосочки. Изъязвленная десна покрыта серо-желтым фибринозным налетом. После удаления некротической пленки десны кровоточат. На зубах видны обильные отложения в виде мягкого налета, слюна вязкая.
В единичных случаях язвенный гингивит наблюдается после приема дифенина. При этом обычно возникает гиперплазия десен, что связывают с эндокринным расстройством, вызванным угнетением коры надпочечников. Как правило, после 2 недель приема дифенина наблюдаются гиперемия сосочков и кровоточивость десен. Затем ткани сосочков становятся плотными, перестают кровоточить и, разрастаясь, частично закрывают зубную коронку. Слизистая десен становится неровной, плотной и почти безболезненной.
Диагностика гингивита.
Диагноз «гингивит» врачи ставят на основании жалоб больного, результатов визуального осмотра и лабораторных исследований. Кроме того, существуют тесты, помогающие выявить первые признаки заболевания и принять своевременные меры по его профилактике.
Традиционные методы лечения.
В самом начале лечения устраняют зубной налет, зубной камень и другие причины, вызвавшие заболевание.
Рекомендуется полоскать полость рта растворами фурацилина или лизоцима. В том случае, если гингивит возник на почве эндокринных нарушений, назначают новокаиновую блокаду с витамином Bi и чистят зубодесневые карманы.
При хроническом гингивите делают инъекции глюкозы. Если десны продолжают кровоточить, их регулярно обрабатывают слабым раствором марганцовокислого калия.
Нетрадиционные методы лечения.
Рецепт 1.
Ингредиенты.
Корень хрена – 1–2 штуки.
Способ приготовления.
Корень хрена очистить, промыть и измельчить с помощью блендера.
Полученную массу выложить на стерильную салфетку, выжать сок и разбавить таким же количеством кипяченой воды. Полученной смесью полоскать рот каждые 2 часа.
Рецепт 2.
Ингредиенты.
Творог – 100 г.
Свежеотжатый лимонный сок – 1 ч. л.
Способ приготовления.
Творог растереть, добавить лимонный сок и тщательно перемешать.
Приготовленное средство употреблять внутрь 2 раза в день.
Рецепт 3.
Ингредиенты.
Сушеная трава сабельника болотного – 2 ст. л.
Вода – 200 мл.
Способ приготовления.
Траву сабельника измельчить, залить водой в неокисляющейся посуде, вскипятить и держать на огне при слабом кипении в течение 30 минут.
Готовый отвар процедить и полоскать им рот в теплом виде.
Рецепт 4.
Ингредиенты.
Цветки календулы – 1 ст. л.
Листья облепихи – 1 ст. л.
Вода – 400 мл.
Способ приготовления.
Растительное сырье соединить, перемешать, пересыпать в неокисляющуюся посуду, залить водой, довести до кипения и держать на слабом огне 20 минут. Готовый отвар процедить и применять для полоскания рта 3–4 раза в день.
Рецепт 5.
Ингредиенты.
Облепиховое масло – 1 ч. л.
Способ приготовления.
Взять в рот облепиховое масло и держать 5–8 минут. Процедуру следует проводить за 30 минут до еды 3 раза в день.
Рецепт 6.
Ингредиенты.
Цветки арники горной – 1 ст. л.
Вода – 200 мл.
Способ приготовления.
Цветки арники залить крутым кипятком и настаивать под крышкой в течение 30 минут, после чего процедить. Приготовленным средством полоскать рот несколько раз в день. Этот настой особенно эффективен при болезненности и кровоточивости десен, так как обладает не только противовоспалительным и кровоостанавливающим, но и обезболивающим эффектом.
Рецепт 7.
Ингредиенты.
Трава зверобоя продырявленного – 1 ст. л.
Вода – 200 мл.
Способ приготовления.
Растительное сырье хорошо измельчить залить крутым кипятком и настаивать под крышкой в течение 45–60 минут.
Готовое средство процедить и применять для полоскания рта.
Рецепт 8.
Ингредиенты.
Свежие ягоды черники – 100 г.
Вода – 200 мл.
Способ приготовления.
Ягоды черники промыть, залить холодной водой в неокисляющейся посуде, довести до кипения и держать на слабом огне 20 минут.
Готовый отвар процедить и полоскать им рот несколько раз в день.
Рецепт 9.
Ингредиенты.
Трава чистотела – 2 ст. л.
Спирт или водка – 200 мл.
Способ приготовления.
Траву чистотела измельчить, залить спиртом и настаивать в темном месте в течение 14 дней. Готовое средство процедить, развести водой в соотношении 1: 4 и полоскать им рот несколько раз в день.
Рецепт 10.
Ингредиенты.
Листья первоцвета весеннего – 2 ст. ложки.
Вода – 200 мл.
Способ приготовления.
Растительное сырье измельчить, залить крутым кипятком и настаивать 30 минут, после чего процедить. Готовым средством полоскать рот за 15 минут до еды 3 раза в день.
Рецепт 11.
Ингредиенты.
Листья подорожника большого – 2 ст. л.
Вода – 200 мл.
Способ приготовления.
Растительное сырье измельчить, залить крутым кипятком и настаивать 20 минут, после чего процедить. Готовым средством полоскать рот несколько раз в сутки.
Рецепт 12.
Ингредиенты.
Трава репешка – 2 ст. л.
Мед – 1 ст. л.
Вода – 200 мл.
Способ приготовления.
Траву репешка залить крутым кипятком и настаивать 2 часа, после чего процедить. Затем разбавить горячей водой в соотношении 1: 1, смешать с медом и использовать для полоскания рта после приема пищи.
Рецепт 13.
Ингредиенты.
Корни стальника – 1 ст. л.
Вода – 200 мл.
Способ приготовления.
Корни стальника измельчить, залить кипятком и настаивать под крышкой 40 минут, после чего процедить. Готовым средством полоскать рот 3–4 раза в день.
Рецепт 14.
Ингредиенты.
Трава чабреца – 1 ст. л.
Вода – 200 мл.
Способ приготовления.
Траву чабреца измельчить, залить крутым кипятком и оставить на 30 минут, после чего процедить. Готовый настой применять для полоскания рта как антисептическое средство.
Рецепт 15.
Ингредиенты.
Цветки ромашки аптечной – 3 ст. л.
Липовый цвет – 2 ст. л.
Вода – 400 мл.
Способ приготовления.
Растительные ингредиенты измельчить, смешать, залить крутым кипятком и настаивать 20 минут, после чего процедить. Готовым средством полоскать рот несколько раз в день.
Рецепт 16.
Ингредиенты.
Семя льна – 3 ст. л.
Цветки ромашки – 2 ст. л.
Корень алтея – 2 ст. л.
Корень аира – 1 ст. л.
Трава донника – 2 ст. л.
Способ приготовления.
Растительное сырье измельчить и смешать. 1 ст. л. полученного сбора залить 200 мл крутого кипятка и настаивать под крышкой в течение 30 минут, после чего процедить. Готовое средство применять в теплом виде для полоскания рта.
Пародонтит.
Пародонтит – воспалительное заболевание, сопровождающееся разрушением всех без исключения тканей пародонта: периодонта, костной ткани альвеол и десны. Причины развития этого заболевания могут быть как общими, так и местными. Сначала они приводят к развитию гингивита, а затем – к общему воспалению десен, которое распространяется на все нижележащие ткани. Основным этиологическим фактором, вызывающим пародонтит, является патогенная микрофлора, проникающая в зубную бляшку, а потом – в зубодесневую борозду. Источником инфекции служит зубной налет, в котором начинают размножаться грамотрицательные бактерии, спирохеты и фузобактерии, получившие название «ассоциации потенциально агрессивной микрофлоры».
По последним данным, существует несколько групп факторов риска, которые могут спровоцировать активность патогенной микрофлоры. Это прежде всего группа факторов, создающих условия для повышенной нагрузки пародонта. К ним относятся патология прикуса, травматические узлы, некоторые вредные привычки типа привычки сжимать зубы, а также дефекты пломб или протезирования зубов.
Другой группой являются факторы, вызывающие недостаточное питание и ишемию тканей пародонта: укорочение уздечек губ и языка, нарушения прикрепления тяжей и уздечек губ и языка, небольшое преддверие рта.
К третьей группе относят факторы, создающие благоприятные условия для развития и задержки патогенной микрофлоры: недостаточная гигиена зубов и всей полости рта, наличие кариозных полостей рядом с деснами, скученность зубов или другие нарушения межзубных контактов.
Кроме того, развитию пародонтита благоприятствуют врожденные дефекты строения пародонта. Например, тонкие десны, тонкие альвеолярные кости, выпуклость корней, обычно сочетающаяся с выпуклостью контура зубной дуги, общие заболевания, некоторые вредные привычки и др. Данные факторы, мешая защитной системе пародонта, могут создавать предпосылки развития патогенной микрофлоры на его тканях, в первую очередь в месте прикрепления зубов к десне, что, собственно, и является началом пародонтита.
Что происходит?
При пародонтите происходит разрушение зубодесневых соединений и образуется так называемый пародонтальный карман. Кроме того, костные ткани периодонта и альвеолярного отростка подвергаются грубой деструкции. Основным патогенным механизмом острой формы заболевания является активное воздействие ферментов, которые негативно влияют на межклеточные связи эпителия и приводят к его повышенной проницаемости.
Кроме того, воздействуя на органическую субстанцию эпителиальных прикреплений, ферменты могут изменять его коллоидное состояние, что приводит к нарушению связей эпителия с поверхностью зубов. Образуемые бактериями токсины повреждают клетки, основное вещество и соединительнотканные образования, одновременно вызывая клеточные и гуморальные иммунные реакции.
Они же способствуют воспалительному процессу в мягких тканях десны с последующим разрушением костных тканей альвеол, а образующиеся в процессе воспаления серотонин и гистамин воздействуют на мембраны клеток сосудов.
Образование пародонтального кармана связано с разрушением эпителия и его прорастанием в нижележащие соединительные ткани. При дальнейшем развитии заболевания происходит разрушение соединительной ткани в круговой связке зуба. В результате формируются грануляции, а костная ткань альвеол разрушается. Так образуется пародонтальный карман, а опорно-удерживающий аппарат зуба полностью разрушается, что ведет к постепенной потере зубов.
Симптомы пародонтита очень разнообразны и во многом зависят от степени тяжести, характера течения, продолжительности патологического процесса и многих других факторов.
Основными проявлениями этого заболевания являются глубина пародонтального кармана и степень деструкции костей альвеолярного отростка. Эти признаки считаются главными, так как они обуславливают другие симптомы – такие, как степень расшатанности зубов, появление абсцессов, нагноение тканей десны и пр.
Виды и формы заболевания.
Локализованный острый пародонтит развивается в случае разрыва пародонта при ортопедическом лечении зубов. В таких случаях обычно выявляют хронический пародонтит, развившийся вследствие запущенного гингивита. По степени тяжести различают легкую, среднюю и сильную формы, однако все они могут проявиться у одного человека. Просто такого рода разделение заболевания по степени интенсивности дает врачам возможность точнее определиться с лечебными мероприятиями.
Хронический пародонтит начинается незаметно, не вызывая у человека болевых или других неприятных ощущений, отмечаются лишь кровоточивость десен и неприятный запах изо рта. В некоторых случаях становятся заметными зубной камень и расшатанность отдельных зубов.
Если лечение не начато, болезнь прогрессирует: появляются щели между зубами, зубы смещаются, становятся подвижными, после чего выпадают. По мере нарастания симптомов отмечаются боли, абсцессы и некоторые другие признаки заболевания. При осмотре на зубах видны зубные отложения, гиперемия десен и наличие пародонтальных карманов.
При легкой степени пародонтита глубина карманов не превышает 3,5 мм, костные ткани деструктурированы в начальной степени, а очаги остеопороза почти незаметны из-за малой убыли ткани костей. Зубы не смещенные, практически неподвижные, истечение гноя не наблюдается.
Средняя степень тяжести хронического пародонтита характеризуется глубиной карманов около 4–5 мм, зубы несколько подвижные, на рентгенограмме видна деструкция костных тканей межзубной перегородки. Истечение гноя бывает редко.
При тяжелом хроническом пародонтите все симптомы выражены более значительно: глубина пародонтальных карманов более 5 мм, зубы сильно расшатанные и смещенные.
Если лечение не проводится, отдельные зубы выпадают. На рентгеновском снимке видна сильная деструкция костной ткани. Истечение гноя и абсцессы на этой стадии заболевания – явление довольно частое. Кроме того, больные испытывают психоэмоциональное напряжение, связанное с неудовлетворительным состоянием полости рта. Дикция нарушена, изо рта исходит неприятный запах и пр.
Тяжелый генерализованный пародонтит является заключительной стадией дистрофических воспалительных явлений в пародонте. Для него характерны кровоточивость десен, смещение и подвижность зубов, гнилостный запах изо рта, затруднения при пережевывании пищи и общее недомогание. При осмотре видно хроническое воспаление десен с истечением гноя из пародонтальных карманов. Отмечаются обильные отложения на зубах, которые подвижны и смещены. Глубина пародонтальных карманов превышает 5 мм. На рентгеновском снимке хорошо видно разрушение костной ткани десны вплоть до полного ее отсутствия.
Обострения хронического пародонтита обычно возникают в связи с ухудшением общего самочувствия и состояния вследствие инфекционных или простудных заболеваний, сахарного диабета, сердечно-сосудистых недугов и пр. Кроме того, пародонтит может обостриться при функциональной перегрузке отдельной группы зубов. Для этого характерна резкая боль, прием пищи и гигиенические процедуры затруднены, общее состояние ухудшается, появляются слабость, головные боли, повышенная температура и пр. Десна воспаляется, из нее выделяется гной, расшатанность зубов проявляется сильнее.
Диагностика пародонтита.
Диагноз «пародонтит» ставится на основе жалоб больного и данных обследования пародонта, в том числе и исследования содержимого пародонтальных карманов.
Традиционные методы лечения.
Для устранения пародонтита нужно пройти курс лечебных мероприятий, которые включают в себя удаление зубного камня, протезирование зубов, лечение воспаления десен и сопутствующих общих заболеваний. Обычно врач удаляет наиболее подвижные зубы и обрабатывает зубодесневые карманы заживляющими растворами (солкосерил, фурацилин и др.). Если зубы устойчивые и их удаление не нужно, врач рассекает пародонтальные карманы, удаляет зубной камень и разросшуюся соединительную ткань. Затем полость заполняют костными опилками: данное мероприятие стимулирует восстановительные процессы в костной ткани альвеолярных отростков.
В домашних условиях курс лечения проводят, принимая по 5–7 гранул пародонтина 2–3 раза в день в течение 5–6 дней, после чего делают 1-2-дневный перерыв. Для профилактики данного заболевания нужно регулярно употреблять в пищу витамины и твердые продукты, а также своевременно лечить и протезировать зубы. Следует ежедневно массировать десны и полоскать рот зубным эликсиром либо свежим настоем ромашки.
Народные методы лечения.
Рецепт 1.
Ингредиенты.
Нерафинированное растительное масло – 1 ст. л.
Способ приготовления.
Полоскать растительным маслом рот не менее 5 минут 2 раза в день в течение 6 месяцев.
Рецепт 2.
Ингредиенты.
Листья крапивы двудомной – 1 ст. л.
Трава зверобоя продырявленного – 1 ст. л.
Цветки ромашки аптечной – 1 ст. л.
Березовые листья – 1 ст. л.
Дубовая кора – 1 ст. л.
Вода – 600 мл.
Способ приготовления.
Измельченные растительные ингредиенты залить кипятком и оставить под крышкой на 30 минут, после чего процедить. Приготовленный настой принимать по 50–70 мл, разбавив его горячей водой в соотношении 1: 1.
Рецепт 3.
Ингредиенты.
Дубовая кора – 2 ст. л.
Вода – 200 мл.
Способ приготовления.
Измельченную дубовую кору залить кипятком и настаивать, укутав, в течение 30 минут, после чего процедить. Готовым средством полоскать рот 2 раза в день.
Рецепт 4.
Ингредиенты.
Трава зверобоя – 2 ст. л.
Вода – 400 мл.
Способ приготовления.
Траву зверобоя залить холодной водой, довести на слабом огне до кипения и варить 5 минут. Затем аккуратно процедить и использовать для полосканий в горячем виде.
Рецепт 5.
Ингредиенты.
Цветки календулы – 2 ч. л.
Вода – 400 мл.
Способ приготовления.
Цветки календулы залить крутым кипятком и оставить под крышкой на 30 минут, после чего процедить. Готовый настой подогреть и полоскать им рот 2 раза в день.
Рецепт 6.
Ингредиенты.
Корень окопника – 1 ст. л.
Вода – 200 мл.
Способ приготовления.
Измельченный корень окопника залить горячей водой, поставить на огонь и кипятить в течение 10 минут. Готовый отвар процедить и полоскать им рот 2 раза в день.
Рецепт 7.
Ингредиенты.
Ольховые шишки – 3 ст. л.
Вода – 200 мл.
Способ приготовления.
Шишки ольхи залить крутым кипятком и настаивать, укутав, в течение 40 минут. Готовое средство процедить и применять для полоскания рта в теплом виде.
Рецепт 8.
Ингредиенты.
Трава хвоща полевого – 3 ст. л.
Вода – 200 мл.
Способ приготовления.
Измельченную траву хвоща залить крутым кипятком и оставить на 20 минут, после чего процедить. Готовый настой применять для полоскания рта 2 раза в день.
Рецепт 9.
Ингредиенты.
Облепиховое масло – 2 ст. л.
Способ приготовления.
Маслом облепихи пропитать небольшой ватный тампон и положить его на область пародонтального кармана на 10–15 минут.
Рецепт 10.
Ингредиенты.
Зеленые грецкие орехи – 100 г.
Вода – 500 мл.
Способ приготовления.
С незрелых плодов грецкого ореха срезать кожуру, измельчить ее, залить горячей водой и кипятить в течение 20 минут.
Готовый отвар процедить и применять для полоскания рта 2 раза в день.
Рецепт 11.
Ингредиенты.
Кожура зеленых грецких орехов – 2 ст. л.
Оливковое масло – 200 мл.
Способ приготовления.
Кожуру незрелых грецких орехов измельчить, залить маслом и настаивать в течение 7–8 дней, периодически перемешивая.
Готовое средство процедить и обрабатывать им пародонтальные карманы.
Рецепт 12.
Ингредиенты.
Трава фиалки трехцветной – 2 ст. л.
Трава череды трехраздельной – 1 ст. л.
Вода – 200 мл.
Способ приготовления.
Растительные ингредиенты измельчить, залить крутым кипятком и настаивать в течение 30 минут, после чего процедить. Готовое средство применять для полоскания рта 2 раза в день.
Рецепт 13.
Ингредиенты.
Китайский чай – 2 ч. л.
Вода – 200 мл.
Способ приготовления.
Заварить черный чай и применять для полоскания рта. Это же средство можно использовать для профилактики кариеса.
Рецепт 14.
Ингредиенты.
Трава очитка – 1 ст. л.
Вода – 200 мл.
Способ приготовления.
Свежую траву очитка залить кипятком и настаивать, укутав, в течение 30 минут. Готовое средство процедить, пропитать им ватный тампон и делать аппликацию на область пародонтального кармана 2 раза в день.
Рецепт 15.
Ингредиенты.
Трава чистотела большого – 0,5 стакана.
70 %-Ный медицинский спирт – 500 мл.
Глицерин – 400 мл.
Способ приготовления.
Сушеную траву чистотела измельчить, пересыпать в стеклянную емкость, залить спиртом и настаивать в темном месте в течение 7 суток, после чего процедить и смешать с глицерином.
Приготовленное средство применять для полоскания полости рта.
Рецепт 16.
Ингредиенты.
Свежие листья подорожника большого – 50 г.
Способ приготовления.
Листья тщательно промыть и пропустить через мясорубку.
Из полученной кашицы выжать сок и обрабатывать им пародонтальные карманы после кюретажа.
Рецепт 17.
Ингредиенты.
Кашица из листьев подорожника – 3 ст. л.
Персиковое масло – 3 ст. л.
Вазелин – 3 ст. л.
Способ приготовления.
Указанные ингредиенты тщательно перемешать и применять для обработки зубодесневых карманов.
Пародонтоз.
Пародонтоз – это разрушение структур пародонта, возникающее вследствие защитного роста эпителия десны после нарушения целостности базальной мембраны на участке перехода десны непосредственно в зуб. Его развитию способствуют болезнетворные бактерии, содержащиеся в зубном налете.
Они являются возбудителями воспаления в ткани десны. Кроме микробов, причиной развития пародонтоза является аномальное развитие всей зубочелюстной системы – патологии прикуса и неправильное положение зубов.
Что касается микробов, их жизнедеятельность пагубно сказывается на тканях десны, разрыхляя ее, вследствие чего происходит нарушение соединения зубов и десен. Постепенно они проникают в толщу десны, повреждая не только мягкие ткани, но и зубную эмаль. В результате этого образуется зубной камень.
Кроме того, длительное воспаление ослабляет структуру пародонта, что в конечном итоге приводит к потере зубов.
Факторами, провоцирующими пародонтоз, являются также общие заболевания – такие, как гипертония, атеросклероз, сахарный диабет, снижение иммунитета, гиповитаминоз, заболевания щитовидной железы и др.
Кроме того, постоянное употребление некоторых лекарственных средств, гиподинамия, курение и гипоксия усиливают угрозу его возникновения.
Вообще, пародонтоз возникает тогда, когда нарушается питание костной ткани челюстей и непосредственно тканей периодонта.
Это происходит в случае нарушения обновления тканей, минерального обмена или кровоснабжения десен.
Что происходит?
Специалисты считают, что если зубы недостаточно нагружают в процессе приема пищи, тканевая жидкость, циркулирующая в толще пародонта и выполняющая защитные функции, застаивается.
В результате минеральные компоненты кристаллизуются, образуя микроскопические камни в межклеточном пространстве. Со временем размеры последних увеличиваются, что способствует разрушению базальной мембраны на участке перехода эпителия в зубную ткань.
Таким образом открывается граница между внешней средой и организмом и возникает воспалительный процесс, называемый краевым хроническим пародонтитом, однако микробы все равно получают доступ к тканям пародонта, а организм, чтобы защитить себя, использует механизм защитного погружного роста эпителия.
Последний продолжается до тех пор, пока периодонт полностью не разрушится, а зуб не будет удален. После этого пласт эпителия восстанавливается, что прекращает доступ вредоносной микрофлоры в организм.
При пародонтозе ведущими процессами считаются дистрофические, которые происходят в тканях десны. Они развиваются медленно, но непрерывно, а если лечение не начато, все заканчивается деструкцией всего связочного аппарата зуба. Таким образом, пародонтоз – это медленно прогрессирующие дистрофические изменения всех структур десны, протекающие на фоне сосудистой недостаточности, что приводит к фиброзу, склерозу и полному разрушению альвеолярных отростков.
Первоначальных симптомов пародонтоза не существует.
Это заболевание развивается очень медленно и долгое время не дает о себе знать. Возможны только неприятные ощущения в деснах или слабо выраженный зуд.
Поводом обратиться к стоматологу является повышенная чувствительность тканей зуба. Однако следует обратить пристальное внимание на следующие симптомы, очень схожие с симптомами других заболеваний десен:
• Кровоточивость десен при чистке зубов;
• Воспаление и болезненность десны;
• Локальное отставание десны от зубов;
• Гнойные выделения из десен;
• Разрежение или сдвиг зубов;
• Изменение положения зубов, ощущаемое при пережевывании пищи;
• Неприятный запах и плохой привкус во рту.
При пародонтозе образуются очень глубокие карманы, которые и являются источниками плохого привкуса во время приема пищи и неприятного запаха изо рта. Со временем кровоточивость десен нарастает: она появляется уже не только во время чистки зубов, но и во время еды.
Ее может вызвать даже легкое надавливание на десну, боли в которой становятся постоянными, а во время приема пищи они многократно усиливаются. Зубодесневое соединение разрушается, а на корнях зубов появляются микробные бляшки. Это вызывает разрастание инфицированной грануляционной ткани с одновременным рассасыванием костей десны и корня зуба, что ведет к его потере.
Степени тяжести и формы заболевания.
Пародонтоз бывает локальным, системным и генерализованным.
Последний представляет собой массированный дистрофический процесс с воспалительными явлениями, в который вовлекается не только пародонт, но и челюсти.
Системная форма пародонтоза возникает при наличии серьезных системных заболеваний (например, заболеваний эндокринной системы), приводящих к развитию пародонтоза.
При локальной форме он развивается на ограниченном участке десны при заболевании зубов либо вследствие травмы.
По степени тяжести пародонтоз подразделяют на легкую, среднюю и тяжелую формы. Для определения степени поражения пародонта используются следующие показатели:
• Наличие и степень оголения корней;
• Состояние межзубной перегородки;
• Степень подвижности зубов.
При легкой степени пародонтоза шейка зуба или его корень обнажены примерно на треть длины. На рентгеновском снимке видно снижение высоты межзубной перегородки на треть ее высоты. Зубы неподвижные.
При средней степени тяжести заболевания корни зубов обнажаются примерно наполовину. То же самое происходит и с высотой межзубных перегородок. Зубы становятся подвижными в горизонтальной плоскости.
При тяжелой степени пародонтоза корень зуба обнажается более чем наполовину. На рентгенограмме хорошо видно, что высота межзубных перегородок также снижена более чем наполовину. Зубы подвижные не только в горизонтальной, но и во взаимно перпендикулярной плоскости.
Диагностика пародонтоза.
Диагноз «пародонтоз» ставят на основании клинической картины заболевания и данных рентгенологического обследования.
Последнее дает представление об убывании костной ткани, наличии очагов остеопороза, склеротических изменениях кости и др. Лечение врач назначает в зависимости от стадии развития пародонтоза и причин его возникновения.
Традиционные методы лечения.
При пародонтозе проводят как местное, так и общее лечение. Общее составляют меры, направленные на повышение защитных сил всего организма, а местное – на исключение факторов, способствующих заболеванию. В тяжелых случаях делают так называемую лоскутную операцию: разрезают ткани, окружающие зуб, удаляют воспаленные грануляции и обрабатывают разрез антибактериальными средствами, после чего его зашивают.
Народные методы лечения.
Рецепт 1.
Ингредиенты.
Сок каланхоэ – 1 ч. л.
Луковый сок – 1 ч. л.
Вода – 2 ст. л.
Способ приготовления.
Указанные ингредиенты тщательно перемешать и использовать для полоскания рта.
Рецепт 2.
Ингредиенты.
Чеснок – 2 зубчика.
Чай (заварка) – 1 ч. л.
Вода – 200 мл.
Способ приготовления.
Очищенный чеснок истолочь, положить в заварочный чайник, добавить сухой чай, залить крутым кипятком, хорошо укутать и оставить на 20 минут. Готовый настой процедить и применять для полоскания рта 2 раза в день. Курс лечения – 2 недели.
Рецепт 3.
Ингредиенты.
Измельченный чеснок – 200 г.
Оливковое масло – 100 мл.
Эвкалиптовое масло – 5 капель.
Способ приготовления.
Измельченный чеснок положить в стеклянную емкость, залить оливковым маслом, плотно укупорить и оставить на солнце на 10 дней.
В течение этого периода взбалтывать 2–3 раза в сутки. Готовый настой процедить, перелить в емкость из темного стекла, добавить эвкалиптовое масло, тщательно перемешать, укупорить и хранить в холодильнике.
Применять как средство для аппликаций на пародонтальные карманы 2–3 раза в день.
Рецепт 4.
Ингредиенты.
Чеснок – 1–2 зубчика.
Способ приготовления.
Каждый день съедать по 1–2 зубчика чеснока, тщательно их пережевывая.
Рецепт 5.
Ингредиенты.
Йогурт – 2 ч. л.
Чеснок – 2–3 зубчика.
Способ приготовления.
Чеснок очистить, измельчить, смешать с йогуртом, слегка подогреть и использовать для полоскания рта в течение 3–4 дней.
Рецепт 6.
Ингредиенты.
Листья брусники – 2 ст. л.
Вода – 200 мл.
Способ приготовления.
Сушеные измельченные листья брусники залить крутым кипятком и настаивать в течение 30 минут, после чего процедить и применять для полоскания рта 3–4 раза в день.
Рецепт 7.
Ингредиенты.
Свежая клюква – 100 г Мед – 2–3 ст. л.
Способ приготовления.
Ягоды размять и смешать с медом. Это средство использовать для массажа десен после еды не реже 2–3 раз в день.
Рецепт 8.
Ингредиенты.
Цветки календулы – 1 ст. л.
Листья шалфея – 1 ст. л.
Вода – 400 мл.
Способ приготовления.
Растительное сырье смешать, залить водой, довести до кипения и держать на слабом огне 10–15 минут, после чего процедить. Готовый отвар использовать для полоскания рта 2–3 раза в день.
Рецепт 9.
Ингредиенты.
Цветки бузины черной – 1 ст. л.
Вода – 200 мл.
Способ приготовления.
Цветки бузины заварить крутым кипятком и настаивать под крышкой в течение 10 минут. Готовое средство процедить и применять для полоскания рта, каждый раз задерживая жидкость во рту на 2–3 минуты.
Рецепт 10.
Ингредиенты.
30 %-Ная настойка чистотела – 100 мл.
Глицерин – 100 мл.
Способ приготовления.
Настойку чистотела соединить с глицерином, перемешать и использовать для смазки зубодесневых карманов. Аппликации наносить ежедневно на 15 минут. Глицерин можно заменить любым прокипяченным растительным маслом.
Рецепт 11.
Ингредиенты.
Лимонная цедра – 1 ст. л.
Вода – 200 мл.
Способ приготовления.
Лимонную цедру залить холодной водой и оставить на 30 минут. Готовый настой процедить и применять для полоскания рта после ежедневной чистки зубов.
Рецепт 12.
Ингредиенты.
Морская соль – 2 ст. л.
Растительное масло – 1 ст. л.
Способ приготовления.
Соль размолоть в кофемолке, добавить масло и перемешивать до состояния пасты.
Приготовленным средством ежедневно массировать десны.
Рецепт 13.
Ингредиенты.
Цветки ромашки аптечной – 2 ст. л.
Вода – 200 мл.
Способ приготовления.
Цветки ромашки залить крутым кипятком и настаивать 30 минут, после чего процедить и применять для полоскания рта 2 раза в день.
Рецепт 14.
Ингредиенты.
Ягоды земляники лесной – 100 г.
Вода – 600 г.
Способ приготовления.
Землянику промыть, залить водой, вскипятить и варить 10 минут, после чего растолочь.
Смесь применять для полоскания рта в теплом виде.
Рецепт 15.
Ингредиенты.
Порошок из плодов и листьев омелы белой – 2 ст. л.
Способ приготовления.
Порошком из омелы присыпать десны при кровотечении.
Рецепт 16.
Ингредиенты.
Пихтовое масло – 15 капель.
Вода – 500 мл.
Способ приготовления.
Масло пихты вылить в теплую кипяченую воду и тщательно перемешать до образования однородной эмульсии. Приготовленным средством полоскать рот 2–3 раза в день. Можно также смочить ватный тампон и приложить его к области зубодесневого кармана.
Рецепт 17.
Ингредиенты.
Кефирный грибок (закваска) – 2 ч. л.
Молоко – 200 мл.
Способ приготовления.
Кефирный грибок залить теплым молоком и оставить бродить на 1 сутки, после чего процедить, залить свежим молоком и снова поставить бродить. Полученный кефир пить 2 раза в день по 200–250 мл: утром натощак и вечером за 1 час до сна. Курс лечения – 20 дней, после чего нужно сделать 1-месячный перерыв, а затем все повторить. Во время лечения нельзя употреблять спиртные напитки и острые или жирные продукты.
Рецепт 18.
Ингредиенты.
Кора дуба – 2 ст. л.
Трава тысячелистника – 1 ст. л.
Листья шалфея – 1 ст. л.
Цветки ромашки аптечной – 1 ст. л.
Листья крапивы двудомной – 1 ст. л.
Трава зверобоя продырявленного – 1 ст. л.
Вода – 600 мл.
Способ приготовления.
Растительное сырье измельчить, залить крутым кипятком и настаивать в течение 30 минут, после чего процедить. Готовое средство применять в теплом виде для полоскания рта 1 раз в день (на ночь).
Зубной камень.
Не секрет, что огромную роль в развитии заболеваний зубов и десен играют такие факторы, как аномалии прикуса, патология микрофлоры ротовой полости и приобретенные зубные отложения (как мягкие, так и минерализованные). В этой главе мы подробно рассмотрим, как и при каких условиях образуется зубной камень, а также некоторые патологии прикуса и микрофлоры полости рта. В конце мы приведем несколько рецептов нетрадиционной медицины, помогающих избавиться от неприятного запаха изо рта и кровоточивости десен.
Что касается зубных отложений, медики подразделяют их на 2 большие группы: мягкие зубные отложения и зубной камень. К первым относятся зубные бляшки, остатки пищи, пелликула и мягкий белый зубной налет. Во вторую группу входят минерализованные отложения в виде зубного камня, расположенного на разных поверхностях зубов.
Мягкие зубные отложения.
Пелликула представляет собой органическую пленку, входящую в структуру зубной эмали. Это белковая оболочка, которая покрывает зубы сразу после их прорезывания. Она играет важную роль в процессах диффузии эмали и выполняет некоторые защитные функции. В течение жизни слой пелликулы многократно разрушается и восстанавливается, однако невооруженным глазом ее не видно. Для того чтобы обнаружить ее дефекты, применяют особые красители. Кроме того, у отдельных людей она бывает окрашена различными пищевыми красителями, содержащимися в кофе, чае, табаке и др.
Пелликула имеет свойство прикреплять бактерии к поверхности зуба, что ведет к образованию агрессивного зубного налета, который называют зубной бляшкой.
Зубная бляшка расположена над слоем пелликулы. Она представляет собой бесформенное мягкое отложение на поверхности зуба, пломбы или протеза. Мелкие зубные бляшки невозможно рассмотреть невооруженным глазом.
В том случае, если человек плохо ухаживает за полостью рта, бляшки увеличиваются и превращаются в мягкую массу желто-серого цвета. На поверхности эмали они удерживаются с помощью липкого бактериального вещества и увеличиваются за счет развития бактерий и скопления продуктов их жизнедеятельности.
Максимальных размеров бляшка достигает за 30 дней, и ее невозможно удалить с помощью простого полоскания рта. Это можно сделать только при чистке зубов и только на доступных для щетки участках зуба. Однако через 6–8 часов после гигиенических процедур бляшки восстанавливаются. У большинства людей они состоят из одних и тех же бактерий, половина из которых – стрептококки. Таким образом, сама по себе бляшка не является пищевым остатком, однако те бактерии, что она содержит, питаются остатками пищи и используют их для формирования остова бляшки.
Главным «продуктом питания» всех стрептококков являются сахара, легко проникающие в зубной налет. Бактерии расщепляют их на молочную кислоту и липкие вещества. С помощью последних бляшка фиксируется на пелликуле зуба, а первая вызывает постепенное растворение эмали.
Время образования зубной бляшки никак не связано ни со временем приема, ни с количеством пищи. Наоборот, ее «рост» усиливается в ночные часы, во время сна. Особенно быстро зубная бляшка растет у людей, предпочитающих употреблять мягкую пищу. Сила ее сцепления с эмалью зуба зависит от свойств слюны, структуры образования, особенностей эмали зуба и пр. Поэтому у одних людей бляшки образуются очень интенсивно, а у других – медленно, причем даже при отсутствии ухода за полостью рта.
Процессы обмена, активно протекающие в толще зубной бляшки, защищены от неблагоприятного воздействия внешней среды белым зубным налетом, который представляет собой липкое отложение, менее плотно прилегающее к поверхности зуба. Он начинает образовываться на поверхности зубов сразу после их чистки. Этот процесс продолжается несколько часов, однако белый налет может быть смыт водой при гигиенической процедуре.
По структуре белый зубной налет представляет собой смесь микроорганизмов, отмерших клеток слизистой рта, белков слюны и лейкоцитов. Он представляет опасность для десен, так как в процессе его жизнедеятельности образуются продукты распада, раздражающие мягкие ткани десны. Зубная бляшка также может вызвать воспаление десны, если она расположена близко к ней или рядом с зубодесневым карманом. В этом случае карман является надежным прикрытием как для самой зубной бляшки, так и для живущих в ней бактерий. Вследствие этого десна начинает выделять чрезмерное количество жидкости, вместе с которой выходит и некоторое количество минералов, что постепенно превращает зубную бляшку в зубной камень.
Зубной налет, как уже упоминалось, представляет собой достаточно плотное образование, в состав которого входят белки слюны, остатки пищи и бактерии. Он образуется за счет оседания бактерий на эмали зуба. Постепенно на слой налета наслаиваются новые бактерии, за счет чего он, накапливаясь, увеличивается в размерах.
Остатки пищи – это 4-й слой зубных отложений. Они скапливаются в местах, мало доступных для гигиенического ухода. Однако их легко удалить с поверхности зубов даже движением языка, губ или щек, а также при полоскании рта после приема пищи. Если этого не делать, при употреблении богатой углеводами пищи ее остатки начинают бродить, а образующиеся продукты брожения активизируют микроорганизмы в зубной бляшке.
Зубной камень.
Он представляет собой известковые отложения на эмали зуба. Основными причинами его образования являются недостаточное употребление твердой пищи и отсутствие гигиены полости рта. Зубной камень чаще откладывается на тех зубах, которые не участвуют в жевании, из-за чего их естественное очищение нарушается. Нередко он образуется у людей, вынужденных принимать мягкую пищу, или у тех, кто привык жевать одной стороной. Данная патология развивается и у людей с нарушениями обменных процессов, особенно водно-солевого обмена. Также этому способствует чрезмерная вязкость слюны. При пародонтите зубные камни образуются под десной, между стенкой альвеолы и корнем зуба, что только усугубляет течение болезни.
Зубной камень образуется из отмершего эпителия слизистой рта, остатков пищи, солей кальция и фосфора, бактерий и пр. Его формирование начинается со скопления на шейке зуба мягкого налета. В дальнейшем на последнем оседают известковые соли, что способствует его уплотнению. Вскоре это образование начинает охватывать часть зуба рядом с десной. Нередко зубной камень появляется в результате воспаления края десны. Отложения образуются у шейки зуба, расположенного рядом с выводным протоком слюнной железы. Сначала камень слабо пигментирован и имеет рыхлую консистенцию, затем пигментация усиливается, а сам камень становится более плотным.
По характеру образования и локализации бывает 2 вида зубных камней: поддесневой и наддесневой. Минерализованные отложения в той или иной степени наблюдаются у большинства людей со здоровыми зубами и деснами. Поддесневой камень встречается значительно реже, чем наддесневой, однако имеется практически у всех людей, перешагнувших сорокалетний рубеж.
Осаждение минералов на зубах происходит ввиду насыщенности слюны ионами кальция и фосфора, а также из-за образования аммиака в результате жизнедеятельности бактерий зубной бляшки. В некоторых случаях камень образуется в результате застоя слюны и захвата ее минеральных компонентов микроорганизмами.
Минерализация зубной бляшки идет до полного ее затвердевания. Сначала камень образуется на внутренней ее поверхности, плотно прилегающей к зубу. Затем по мере увеличения образуется плотный монолит зубного камня. На объем и скорость его образования влияют консистенция пищи, количество и состав слюны, активность жевательных движений и гигиена полости рта.
Специалисты утверждают, что между количеством слюны и интенсивностью образования зубного камня существует определенная связь.
А в тех случаях, когда выделение слюны превышает норму, зубной камень откладывается более интенсивно. Кроме того, неполноценный жевательный акт, который наблюдается при отсутствии части зубов, препятствует их нормальному очищению. В числе других причин, вызывающих неполноценный акт жевания, можно назвать боль, возникающую при воспалении десен.
Привычка жевать на одной стороне челюсти тоже способствует отложению зубного камня на зубах «нерабочей» стороны.
Определенное влияние на формирование зубного камня оказывает и диета, хотя здесь большую роль играет не качество, а консистенция пищи. Камень меньше откладывается на зубах, если человек питается грубой пищей, а «мягкие» продукты способствуют его отложению. Полное отсутствие или недостаток ухода за полостью рта создают все условия для образования наддесневого камня. Тем не менее бывают случаи, когда камень не откладывается даже при отсутствии гигиены полости рта.
Традиционные методы лечения.
Лечение зубного камня производят методом его удаления с помощью специальных стоматологических инструментов или ультразвукового аппарата. В качестве профилактики заболеваний зубов и десен рекомендуется 2 раза в год удалять зубной камень.
Народные методы лечения.
Рецепт 1.
Чтобы камень на зубах не образовывался, нужно регулярно употреблять продукты, имеющие твердую консистенцию: сырые яблоки, морковь, черствый хлеб и др.
Остатки пищи после еды удаляют с помощью зубной нити или зубочистки, после чего рот тщательно полощут чистой водой.
Рецепт 2.
Ингредиенты.
Трава чистотела большого – 1 ч. л. Вода – 200 мл.
Способ приготовления.
Траву чистотела залить крутым кипятком и настаивать под крышкой в течение 25–30 минут, после чего процедить. Готовым настоем полоскать рот после удаления зубного камня.
Дефекты зубного ряда, прикусы и окклюзия, аномалии прикуса, физиологические изменения десен и зубов, народные средства лечения.
Дефекты зубного ряда.
Дефектами зубного ряда называют отсутствие зуба или группы зубов, сопровождаемое нарушением целостности всей зубной дуги. Симптомы и клинические проявления полностью зависят от протяженности и локализации данного дефекта. Специалисты подразделяют аномалии зубных рядов на включенные и концевые. Первые наблюдаются при сохранении всех зубов с обеих сторон десны, а при последних поражение развивается с одной стороны.
Любые дефекты зубных рядов нарушают процесс жевания. При этом с одной стороны зубы могут перегружаться, тогда как с другой могут вообще не функционировать. Это ведет к их смещению с деформацией окклюзионных поверхностей. Кроме того, могут наблюдаться дефекты речи и асимметрия в области челюстей.
Основными причинами аномалий формы зубной дуги являются деформация и недоразвитие челюсти, вызванные различными детскими заболеваниями. В дальнейшем изменение формы зубной дуги в центральной ее части может не только отрицательно сказаться на внешности, но и стать причиной психических отклонений.
Прикусы и окклюзия.
Окклюзией называют смыкание отдельных зубов-антагонистов или зубных рядов полностью.
Артикуляция – это всевозможные перемещения и положения нижней челюсти относительно верхней, которые осуществляются с помощью жевательных мышц. Это цепь окклюзий, быстро сменяющих друг друга. Специалисты различают 5 видов окклюзии: переднюю, центральную, правую, левую и заднюю.
Центральной окклюзией называют смыкание зубных рядов с максимальным количеством межзубных контактов.
При этом головка нижней челюсти находится у самого основания суставного бугорка, а мелкие мышцы, приводящие в движение нижнюю челюсть, равномерно и одновременно сокращаются. Из такого положения возможны боковые движения нижней челюсти.
При передней окклюзии нижняя челюсть выдвинута вперед. Если при этом наблюдается нормальный прикус, то средняя линия лица совпадает со средней линией, находящейся между резцами, как при центральной окклюзии. Однако в этом случае головки нижней челюсти расположены ближе к суставным бугоркам и смещены вперед.
Боковые окклюзии возникают при смещении нижней челюсти влево или вправо. При этом головка нижней челюсти, двигаясь, остается у основания сустава, а на противоположной стороне смещается вверх.
В случае задней окклюзии происходит смещение нижней челюсти. Она теряет свое центральное положение. При этом головки суставов смещаются вверх, а задние височные мышцы постоянно напряжены. Нижняя челюсть теряет способность сдвигаться вбок.
Кроме физиологических окклюзий, считающихся нормальными, встречаются патологические. При этом зубы смыкаются таким образом, что нарушают все функции жевательного аппарата.
Подобное состояние характерно при заболеваниях пародонта, потере зубов, различного рода аномалиях прикуса и деформациях челюсти, а также при повышенной изнашиваемости зубов.
При патологической окклюзии возможны перегрузка жевательных мышц, пародонта, челюстных суставов, а также блокировка движения нижней челюсти.
Аномалии прикуса.
Прикус – это характер смыкания зубов при центральной окклюзии. В норме это понятие практически идентично термину «центральная окклюзия». Прикусом называют соотношение зубов нижней и верхней челюстей при центральной окклюзии.
Виды прикуса подразделяют на нормальные и аномальные. Причем между 2 этими понятиями не существует резкой границы, так как на практике встречаются такие прикусы, которые уже нельзя считать нормальными, но еще невозможно отнести к аномальным. Это пограничные, или переходные формы.
Нормальным прикусом считается ортогнатический прикус, который обеспечивает полноценные функции жевания, глотания, речи и является эстетической нормой. При аномальной форме наблюдаются такие отклонения не только в смыкании зубов, но и во внешнем виде, как глубокий, медиальный, дистальный, перекрестный и открытый прикусы.
При каждом физиологическом виде прикуса каждый отдельный зуб должен смыкаться с 2 своими антагонистами. Это правило не относится к зубам мудрости и центральным резцам, которые смыкаются только с 1 зубом-антагонистом.
Ортогнатический прикус считают эталонным: нижние передние резцы своими краями контактируют с зубным бугорком верхних резцов. При этом последние должны перекрывать их примерно на треть высоты.
Щечные бугорки верхних моляров и премоляров «накрывают» нижние одноименные зубы. При этом антагонистом каждого верхнего зуба является одноименный зуб, расположенный на нижней челюсти, и часть поверхности зуба, стоящего позади него.
Для прямого прикуса характерно то, что верхние и нижние резцы смыкаются своими режущими краями. При бипрогнатическом прикусе нижние и верхние резцы наклонены вперед, однако контакт между ними сохранен. Физиологическая прогения характерна умеренным выступанием нижней челюсти. При физиологической прогнатии, напротив, наблюдается выступание верхних зубов. Тем не менее, прикус считается нормальным, если зубочелюстная система полностью выполняет свои функции.
Аномалиями прикуса считают отклонения от нормального взаимодействия зубов нижней и верхней челюстей. Аномальный прикус бывает врожденным либо приобретенным в результате заболеваний десен – таких, как пародонтит, пародонтоз и др. Основными его отличиями от нормального прикуса считают нарушения смыкания зубов в разных направлениях или полное его отсутствие на отдельных участках десны.
К примеру, при дистальном прикусе нарушены нормальные соотношения зубных рядов за счет чрезмерного развития верхней челюсти либо недоразвития нижней. При этом между зубами верхнего и нижнего рядов появляется глубокое перекрытие или щель.
Если верхняя прогнатия выражена резко, тогда края нижних резцов при жевании могут погружаться в слизистую, находящуюся за основаниями верхних резцов, и травмировать ее. Внешне это выражается в выступании верхней челюсти, которая выдвигает верхнюю губу, обнажая края зубов. Нижняя губа при этом западает, из-за чего функции речи могут нарушаться.
При медиальном прикусе нарушено соотношение не только передних, но и боковых зубов. Передние нижние зубы выдвинуты вперед и перекрывают верхний зубной ряд. Тяжелая форма медиального прикуса характеризуется развитием челюстей в разных направлениях. В данном случае образуется щель между передними зубами, откусывание пищи затруднено, поэтому частично переносится на премоляры и клыки. Иногда при медиальном прикусе наблюдается травмирующий прикус из-за обратного соотношения передних зубов. Внешний вид обладателя медиального прикуса нарушен: подбородок выдвинут вперед, на фоне выступающей нижней губы верхняя кажется запавшей (преимущественно на участке, расположенном вблизи крыльев носа).
Глубокий прикус – это такое соотношение передних зубов, при котором верхние резцы покрывают нижние практически на высоту коронки. Нижние резцы при жевании проскальзывают мимо передних и соприкасаются с поверхностью нёба у их основания. В тяжелых случаях передние нижние зубы травмируют твердое нёбо. При этом верхние и нижние ряды расходятся в сагиттальном направлении.
Открытый прикус считается вертикальной аномалией, для него характерно отсутствие контакта в зубных рядах на боковом или переднем участках.
При перекрестном прикусе происходит пересечение нижнего и верхнего зубных рядов, причем оно может быть как двухсторонним, так и односторонним.
Прямой прикус характерен тем, что передние резцы нижней и верхней челюстей смыкаются своими краями. При этом их режущие поверхности подвергаются усиленному стиранию. Однако стертые зубы мало подвержены кариесу, а при возникновении воспалительных процессов в зубе десны практически не страдают.
Ортогнатический прикус считается разновидностью нормального, если перекрытие нижних зубов верхними не превышает половины высоты их коронок.
В том случае, если передние зубы имеют наклон вперед, говорят об ортогнатическом прикусе с протрузией. Если же передние зубы наклонены назад или расположены отвесно, данное явление называют ортогнатическим прикусом с ретрузией.
Прогнатию относят к сагиттальным аномалиям, что выражается несоответствием формы, величины и положения нижней и верхней челюстей. Степень смещения в сагиттальном направлении определяют по фронтальной плоскости.
У людей с прогнатией своеобразная форма лица: верхняя губа вместе с верхней челюстью выступают вперед. Часто губа укороченная, а из-под нее выглядывают зубы.
При этом нижняя губа и нижняя челюсть отодвинуты назад, а губы не смыкаются, поэтому выражение лица кажется напряженным. Функции речи, дыхания и глотания, откусывание и пережевывание пищи затруднены. Возможны и заболевания сустава челюсти.
Существует также так называемый снижающий прикус, формирующийся в результате стирания или утраты зубов. При этом лицо в нижней трети укорачивается, расстояние между зубами увеличивается, углы рта опускаются, а носогубные складки резко очерченные.
Если боковые зубы были потеряны в детстве или подростковом возрасте, возникает дистальное смещение челюсти.
Снижающийся прикус приводит к изменениям в височно-нижнечелюстном суставе, что проявляется болями в области сустава, асимметрией и затруднением движения нижней челюсти. При этом возможны треск или щелканье при движении челюсти, а также шум в ушах и головные боли.
Физиологические изменения десен и зубов.
Форма зубов и структура пародонта не являются чем-то постоянным и неизменным: они меняются под воздействием различных условий. Изменения появляются в результате стирания или подвижности зубов, с возрастом возникает патологический прикус, атрофируются зубные ячейки, а эпителий отслаивается.
В течение жизни слой зубной эмали убывает. Эти естественные процессы начинаются сразу после прорезывания зубов и зависят от твердости дентина и эмали, прикуса, силы давления при жевании, а также от твердости употребляемой пищи.
Стирание зубов бывает естественным и патологическим, возникающим в результате неправильного прикуса, воздействия химически активных агентов и нарушения обмена веществ. Естественное стирание зубов происходит в течение всей жизни, а патологическое, как правило, развивается быстрее. Причем этот процесс наблюдается как на жевательных, так и на боковых поверхностях зубов. Боковой, или вертикальной, стираемостью называют стирание зубов, происходящее в результате контакта с соседними зубами.
Межзубные контакты не прекращаются даже после смещения зубов. Жевательные поверхности постепенно стираются, исчезают рельефность бугров и глубина борозд. В результате прикус становится более глубоким, а высота нижних отделов лица уменьшается. Стирание зубов зависит также от состава пищи, типа жевания и состояния прикуса. К примеру, при прямом прикусе быстро стираются края клыков и резцов, а при глубоком – внутренние поверхности верхних зубов и наружные поверхности нижних. В том случае, если один или несколько зубов утрачены, остальные подвергаются стиранию из-за перегрузки.
По степени стертости зубов можно определить возраст человека. Например, до 30 лет происходит стирание эмали, в возрасте 40–50 лет эмаль на буграх практически исчезает, виден дентин, который можно распознать по его желтоватому цвету. Зуб при этом визуально укорачивается. К 70 годам зубы стираются до пульпы.
Выраженный износ всех зубов приводит к изменениям прикуса, в результате чего человек может испытывать боли в суставах челюсти. К 40 годам из-за стирания зубов зубная дуга становится короче примерно на 1 см.
Рецессия десны.
Рецессией десны называют оголение корней зуба из-за сокращения десны, которое происходит в результате операции, заболеваний периодонта или абразии. Причиной этого может стать анатомическая или конституционная особенность пластинки альвеолы, расположенной в области преддверия. К примеру, она может быть слишком тонкой и истончаться дальше даже под воздействием зубной щетки. Кроме того, в возникновении этого заболевания большую роль играют такие факторы, как особенности прикрепления десны, расположение уздечек нижней и верхней губ, удаление эпителиальных тяжей, тесное расположение зубов и пр. Также к рецессии могут привести длительное воспаление пародонта, малая нагрузка зубов и т. д. Определенная роль отводится и вредным привычкам, например привычке держать во рту ручку, переднему положению языка или привычке его сосать. Последние 2 привычки остаются у людей с младенческого возраста.
Дело в том, что при привычке сосать язык или держать его в переднем положении кончик языка упирается в десну над нижними резцами, что может привести к воспалению в данной области, а в дальнейшем – к рецессии.
Немалую роль играют и быстро прогрессирующие воспалительные явления в тканях пародонта и реакции десны после различных хирургических вмешательств. Нередко рецессия десны возникает при заболеваниях корня зуба или после некачественной работы стоматолога, травмировавшего десну зубоврачебными инструментами.
Основными симптомами заболевания являются обнажение корня зуба в результате снижения уровня десны, кариес корня и повышенная чувствительность к температурным раздражителям. Рецессия чаще всего возникает в области верхних премоляров и клыков, а также около нижних резцов и клыков. В других зонах зубных дуг это заболевание наблюдается намного реже.
По степени тяжести различают легкую, среднюю и тяжелую формы. Бывает также скрытая и видимая рецессия.
Локальная рецессия возникает в месте низко прикрепляющейся уздечки либо в области эпителиальных складок, расположенных в преддверии рта, а также при неправильном росте зубов или их скученности. Это явление может быть следствием небрежно поставленной коронки или длительного ношения украшений в полости рта (пирсинг). В отдельных случаях наблюдается уплотнение десны в области премоляров и клыков, нарушается ее целостность, шейка зуба и часть его корня обнажаются, что влечет за собой эстетический недостаток и чувствительность к химическим и термическим раздражителям. Кроме того, локальная рецессия может развиться при локализованном пародонтите либо при хроническом деструктивном процессе, вызванном перфорацией корня. Последнее явление чаще всего бывает результатом ортопедического лечения с применением культевых вкладок или штифтов.
В некоторых случаях отмечают разрастание десны и образование свищевого хода, а на рентгеновском снимке видна деструкция костной ткани около перфорированного корня. Если явных симптомов не наблюдается, то локальная рецессия может быть единственным проявлением воспалительного процесса. В этом случае развитие рецессии десны связано с тем, что лишенная костной пластины десна теряет опору, в результате ее высота изменяется, а вестибулярная поверхность корня оголяется.
Генерализованная рецессия десны чаще всего бывает одним из проявлений процесса старения организма. Как правило, она является следствием хронического пародонтита, не осложненного выраженными зубодесневыми карманами, либо острого, атипично протекающего пародонтита, при котором единственной жалобой больного бывает потеря десны.
Данная форма заболевания характерна для людей с незначительной зоной прикрепления десны, анатомически крупными зубами и при выраженном сокращении круговых мышц губы – у актеров, преподавателей, оперных певцов и др. Если при рецессии десны образуется зубодесневой карман, подвижность зуба увеличивается, что делает его более чувствительным к нагрузкам при жевании. Часто перегрузка зуба приводит к рецессии десны на тех участках, где он испытывает боковые нагрузки, что способствует большей его устойчивости.
Гингивальная, или интерпроксимальная, рецессия создает в десне лакуны, в которых скапливаются зубной налет и остатки пищи, в результате чего образуется бляшка и может возникнуть вторичный воспалительный процесс.
Атрофия стенок лунки.
Атрофией стенок лунки врачи называют обнажение корней зуба. Степень атрофии определяют с помощью рентгенологического обследования, в зависимости от его результатов судят о поражениях пародонта. При I степени происходит обнажение корня примерно на четверть его длины, при II корень обнажается наполовину, при III – на две трети длины, при IV – полностью.
В альвеолярных отростках происходит как разрушение, так и образование костей. Данный процесс зависит от общего состояния организма и сил, воздействующих на зуб. В норме существует равновесие между разрушением и образованием костей, то есть утраченная костная ткань заменяется новой. Этому процессу способствует повышенное в физиологических пределах давление на зуб. Так, вокруг правильно функционирующего зуба образуются обширные костные трабекулы, а он сам при этом сильно фиксируется. Пониженное давление на него приводит к атрофии трабекул. Это наблюдается при утрате зуба, когда оставшиеся зубы противоположной челюсти остаются без антагонистов. В этом случае вокруг неработающего зуба костные трабекулы рассасываются, что ведет к атрофии зубной ячейки.
Атрофия наблюдается в результате потери зубов, при заболеваниях десен, сахарном диабете и у людей, перешагнувших шестидесятилетний рубеж. Так, после удаления зуба атрофия стенок лунки его антагониста возникает сразу же. При этом высота стенок уменьшается примерно на треть. В дальнейшем этот процесс замедляется, но никогда не прекращается полностью.
Образование новой костной ткани зависит от следующих причин: активность жевательных движений, физиологическая нагрузка на зуб, общее состояние человека, количество и тяжесть перенесенных заболеваний, скорость обменных процессов в организме и пр.
Вообще, нагрузка на десны, возникающая при жевании, никогда не бывает чрезмерной, так как выносливость пародонта огромна и при пережевывании пищи мы используем только часть его возможностей. Увеличить резервные силы десны можно путем тренировки всего жевательного аппарата (к примеру, регулярно пережевывая грубую пищу).
Народные средства от кровоточивости десен.
Чтобы уменьшить кровоточивость десен, возникающую при чистке зубов, можно воспользоваться следующими нетрадиционными средствами.
Рецепт 1.
Ингредиенты.
Листья шалфея – 1 ст. л.
Вода – 200 мл.
Способ приготовления.
Листья шалфея тщательно измельчить, залить крутым кипятком и настаивать под крышкой в течение 15–50 минут.
Готовое средство процедить и использовать в теплом виде для полоскания рта.
Рецепт 2.
Ингредиенты.
Кора дуба – 1 ст. л.
Вода – 200 мл.
Способ приготовления.
Кору дуба измельчить, залить водой, поставить на огонь, вскипятить и варить при слабом кипении 5–7 минут.
Готовое средство процедить и полоскать им рот 2 раза в день.
Рецепт 3.
Ингредиенты.
Сухой прополис – 25 г.
Трава зверобоя – 50 г.
Водка – 150 мл.
Способ приготовления.
Сушеную траву зверобоя измельчить, смешать с истолченным прополисом в посуде из темного стекла, затем залить все водкой, плотно укупорить и настаивать 1 неделю в темном месте.
Смесь рекомендуется ежедневно взбалтывать. Готовую настойку процедить и применять для полоскания рта, каждый раз разводя 50 капель средства в 200 мл теплой воды.
Рецепт 4.
Ингредиенты.
Луковый сок – 2 ст. л.
Сок алоэ – 2 ст. л.
Способ приготовления.
Свежеотжатые соки соединить, смочить в смеси ватный тампон и приложить к кровоточащим деснам. Процедуры проводить 2 раза в день.
Рецепт 5.
Ингредиенты.
Листья алоэ трехлетние – 1–2 штуки.
Репчатый лук – 0,5 штуки.
Способ приготовления.
Очищенный лук и листья алоэ мелко нарезать, хорошо перемешать, взять в рот 1 ст. л. полученной массы и жевать в течение нескольких минут, после чего выплюнуть.
Процедуру проводить 2–3 раза в день.
Рецепт 6.
Ингредиенты.
Листья грецкого ореха – 1 ст. л.
Вода – 400 мл.
Способ приготовления.
Измельченные листья грецкого ореха залить крутым кипятком и настаивать 1 час, после чего процедить.
Готовое средство применять для полоскания рта 1–2 раза в сутки.
Рецепт 7.
Ингредиенты.
Незрелые плоды грецкого ореха – 3 ст. л.
Вода – 200 мл.
Способ приготовления.
Незрелые грецкие орехи измельчить, залить холодной водой, вскипятить и держать на слабом огне 20 минут.
Готовый отвар процедить и применять для полоскания рта 1–2 раза в сутки.
Рецепт 8.
Ингредиенты.
Листья руты полевой – 2 ст. л.
Вода – 200 мл.
Способ приготовления.
Измельченные листья руты залить горячей водой и настаивать 30 минут, после чего процедить. Готовым настоем полоскать рот 1–2 раза в день.
Народные средства от неприятного запаха изо рта.
Причинами неприятного запаха изо рта могут быть не только заболевания зубов, но и воспаление десен, заболевания желудочно-кишечного тракта, недостаточная гигиена полости рта, употребление в пищу чеснока и других пахучих продуктов и т. д. Для начала нужно попробовать определить причину неприятного запаха и ликвидировать ее.
Рецепт 1.
Ингредиенты.
Корень хрена – 50–70 г.
Водка – 200 мл.
Способ приготовления.
Корень хрена очистить, пропустить через мясорубку, положить в стеклянную емкость, залить водкой и оставить под крышкой на 3 суток. Готовую настойку процедить и применять для полоскания рта. Для этого несколько капель средства нужно развести в 250 мл теплой воды.
Рецепт 2.
Ингредиенты.
Лимон – 1 штука.
Мед или сахар – 3 ст. л.
Способ приготовления.
Лимон помыть и пропустить через мясорубку вместе с цедрой. Полученную массу смешать с медом и принимать каждый день по 1 ч. л.
Рецепт 3.
Ингредиенты.
Трава полыни обыкновенной – 2 ст. л.
Вода – 200 мл.
Способ приготовления.
Траву полыни измельчить, залить крутым кипятком и настаивать 2 часа, после чего процедить. Приготовленное средство использовать для полоскания рта.
Стоматиты.
Стоматитом называют общее воспалительное заболевание мягких тканей полости рта, главным образом его слизистой оболочки. Местные поражения имеют другие названия. Например, воспаление губы называют хейлитом, воспаление десен – гингивитом, а воспаление языка – глосситом. Причины развития этого заболевания могут быть как общими, так и местными. Стоматит может возникнуть после травмы, в результате инфицирования или аллергической реакции.
Травмировать слизистую могут протезы, зубные камни или острый край зуба. К подобному эффекту приводит и ожог слизистой слишком горячим напитком или неблагоприятное воздействие, связанное с профессиональной деятельностью, например близость ионизирующего излучения или солей тяжелых металлов. Кроме того, он нередко является первым проявлением инфекционного заболевания, к примеру герпеса.
Общими факторами, влияющими на возникновение стоматита, являются различные процессы, проходящие вне полости рта. Это прежде всего гиповитаминоз, снижение иммунитета, заболевания пищеварительной системы, эндокринные заболевания, расстройства нервной или сердечно-сосудистой систем, заболевания соединительной ткани, крови и т. д.
Особым видом инфекционных стоматитов являются специфические разновидности этого заболевания, которые развиваются при сифилисе, туберкулезе и прочих специфических болезнях. Такие формы чаще всего бывают язвенными.
На основании причин, вызывающих стоматиты, данные заболевания подразделяют на следующие разновидности:
• Травматический стоматит;
• Инфекционный стоматит;
• Аллергический стоматит;
• Стоматит, вызванный хронической интоксикацией;
• Стоматит, возникший в результате соматического заболевания или гиповитаминоза.
Виды стоматитов.
По характеру воспалительного процесса стоматиты подразделяют на катаральные, катарально-язвенные, катарально-десквамативные, гангренозные и стоматиты с образованием пузырей, везикул, афт и очагов гипер– и паракератоза.
Катаральный стоматит – это стоматит, проходящий без образования таких дефектов слизистой, как язвы или афты. Это самое частое явление, причинами которого в основном бывают отсутствие гигиены полости рта и наличие зубного камня и кариозных полостей.
Язвенный стоматит развивается в результате нелеченого катарального и фактически является его следующей стадией. Течение этой формы более тяжелое. Язвенный стоматит чаще встречается у людей с хроническими заболеваниями пищеварительного тракта. Для него характерно образование дефектов слизистой на всю ее глубину. Это явление сопровождается сильным запахом изо рта, а приемы пищи сопряжены с сильными болями. Постепенно язвы покрываются серым налетом, а состояние больного ухудшается: повышается температура тела, увеличиваются близлежащие лимфатические узлы, в крови обнаруживается большое число лейкоцитов.
При лечении этой формы стоматита используют фурацилин, перекись водорода, марганцовокислый калий и обезболивающие препараты. Такая терапия показана как при наличии сопутствующих общих заболеваний, так и при местном проявлении стоматита.
Язвенно-некротический стоматит только в редких случаях протекает изолированно. Как правило, эта форма захватывает не только полость рта, но и другие слизистые вплоть до внутренних органов, а также кожу. Общее состояние значительно ухудшается, повышается температура, появляется озноб и пр.
Начало заболевания острое: отмечаются жалобы на головные боли, общую слабость и болезненность полости рта, усиливающуюся при разговоре и приеме пищи. Изо рта исходит неприятный гнилостный запах, слюноотделение повышенное.
При осмотре видна отечность слизистой рта и четко отграниченные некротические очаги, покрытые серым налетом. Лимфатические узлы под челюстью увеличенные и болезненные.
Афтозный стоматит протекает с образованием так называемых афт – круглых образований, возникающих сначала в виде пузырьков, которые постепенно превращаются в язвочки. Последние покрываются фибринозной пленкой, а вокруг них появляется красный ободок.
При осмотре можно увидеть афты на разных стадиях развития. Обычно они расположены на кончике и боковых поверхностях языка, слизистой щек, губ, твердого нёба и дна полости рта. При этом слизистая заметно отекает, язык обложенный, отделение слюны обильное. Для афтозного стоматита характерны рецидивы в осенний и весенний периоды. Причем с каждым новым обострением заболевание становится более тяжелым из-за удлинения периода заживания и увеличения числа афт. В результате они могут перестать заживать совсем, постепенно перерождаясь в язвы.
Острый герпетический стоматит вызывает вирус герпеса. Он может возникнуть как у взрослого человека, так и у ребенка. Начальные высыпания этого вида стоматита напоминают афты и образуются на отечной слизистой полости рта. Болезнь начинается с общего недомогания, повышения температуры до 37,5 °C и увеличения регионарных лимфатических узлов. Слизистая рта отечная, особенно края десен, на ней видны пузырьки, наполненные серозной жидкостью, которые быстро вскрываются, образуя эрозии, покрытые налетом. Во время приема пищи возникают боли, зуд и жжение. При недостаточном уходе за полостью рта герпетический стоматит может перейти в язвенный. В этом случае число эрозий увеличивается, появляются такие симптомы, как головная боль, слабость, гиподинамия, а температура повышается до 40 °C.
Пузырно-эрозивный стоматит сопровождается сильной болезненностью, усиливающейся во время приема пищи или разговоре. На фоне отека на отдельных участках слизистой видны пузыри разной величины с прозрачным содержимым.
Они быстро вскрываются, образуя эрозии, покрытые фибринозным налетом. Последние часто сливаются, превращаясь в обширные эрозивные поверхности. При этом десневые сосочки увеличиваются в размерах и кровоточат. Региональные лимфатические узлы увеличенные и болезненные.
Травматический стоматит характеризуется катаральным воспалением, отеком и гиперемией. Впоследствии на месте травмы слизистой образуется эрозия, а затем язва, окруженная воспалительной инфильтрацией. В тяжелых случаях травматический стоматит осложняется грибковой или гнойной инфекцией.
Для инфекционного стоматита характерна типичная картина инфекционного процесса: головная боль, лихорадка, снижение аппетита, общее недомогание и слабость. На слизистой полости рта видны везикулы и афты. Первые могут перерасти в эрозии, которые покрываются белым налетом. Часто инфекционный стоматит возникает как следствие катарального гингивита.
Везикулярный стоматит по проявлениям сильно напоминает симптоматику гриппа. Возникают головная боль, лихорадочное состояние, общая разбитость, боли в суставах и мышцах. На 3-й день появляются везикулы, которые могут поражать всю слизистую полости рта. Они держатся 10–12 дней, после чего превращаются в эрозии.
Гонококковый стоматит возникает после попадания в полость рта гонококков. Обычно это происходит во время родов, когда инфекция передается ребенку от матери.
Занесение ее возможно и бытовым путем от ухаживающего персонала либо больных. Первыми симптомами гонококкового стоматита являются гиперемия, отек и мелкие эрозии, а также вязкий и обильный слизисто-гнойный секрет.
В тяжелом случае процесс может захватить всю полость рта: появляется значительное число язв и эрозий на слизистой щек, десен и языка. Язвы, как правило, небольшого размера, поверхностные, с краями неправильной формы, малоболезненные, мягкие, с отделяемым серо-желтого цвета, в котором обнаруживаются гонококки.
Стоматит при интоксикации солями тяжелых металлов характеризуется катаральным воспалением с выборочной пигментацией в области края десен. При длительном воздействии на организм солей тяжелых металлов возникают долго незаживающие язвы. Отмечаются жалобы на боли в полости рта и постоянный металлический привкус. Помимо этого, нарушаются пищеварительные процессы и развиваются признаки общей интоксикации.
Диагностика стоматита.
Диагноз «стоматит» ставят на основании жалоб больного, клинической картины заболевания и некоторых лабораторных исследований. Обычно при этом изменяются показатели крови как при любом воспалительном процессе. Кроме того, изменяется и рН слюны: в начале заболевания в кислотную сторону, а затем – в щелочную. При необходимости проводят бактериологическое и аллергологическое обследования.
Традиционные методы лечения.
При катаральном стоматите нужно устранить травмирующие факторы и обработать слизистую раствором перекиси.
После этого достаточно регулярно полоскать рот отваром ромашки или календулы до исчезновения симптомов.
В случае язвенного или язвенно-некротического стоматита показаны аппликации с новокаином и полоскание полости рта растворами риванола, фурацилина, марганцовокислого калия или перекиси водорода.
При афтозной форме стоматита показаны щадящая диета, прием медикаментов, полоскание рта антисептическими растворами и обработка афт метиленовым синим.
Кроме того, во время лечения нужно позаботиться об обогащении своего рациона продуктами с большим количеством минеральных солей и витаминов группы В, а также на время болезни исключить из употребления продукты, которые могут травмировать слизистую полости рта, например чипсы, кислые соки, соления и пр.
Народные методы лечения.
Рецепт 1.
Ингредиенты:
Листья мелиссы – 2 ст. л.
Вода – 200 мл.
Способ приготовления.
Листья мелиссы измельчить, залить крутым кипятком и оставить на 4 часа, после чего процедить.
Готовым настоем полоскать рот несколько раз в день.
Рецепт 2.
Ингредиенты.
Трава зверобоя продырявленного – 3 ст. л.
Вода – 400 мл.
Способ приготовления.
Траву зверобоя залить крутым кипятком, накрыть крышкой и оставить на 30 минут. Готовый настой процедить и применять для полоскания рта несколько раз в день.
Рецепт 3.
Ингредиенты.
Корневища лапчатки – 20 г.
Спирт – 100 мл.
Глицерин – 50 мл.
Способ приготовления.
Измельченные корневища залить спиртом и настаивать 7-10 дней, после чего процедить и смешать с глицерином. Полученное средство втирать в десны и пораженную слизистую.
Рецепт 4.
Ингредиенты.
Трава спорыша – 1 ст. л.
Вода – 200 мл.
Способ приготовления.
Траву спорыша измельчить, залить крутым кипятком и настаивать в течение 30 минут, после чего процедить. Готовое средство применять для полоскания рта.
Рецепт 5.
Ингредиенты.
Настойка календулы – 15–20 капель.
Вода – 100 мл.
Способ приготовления.
Аптечную настойку календулы смешать с теплой водой и использовать для полоскания рта.
Рецепт 6.
Ингредиенты.
Листья шалфея – 2 ст. л.
Вода – 400 мл.
Способ приготовления.
Листья шалфея измельчить, залить крутым кипятком и настаивать под крышкой 25–30 минут. Готовое средство процедить и применять для полоскания рта.
Рецепт 7.
Ингредиенты.
Цветки ромашки – 1 ст. л.
Вода – 200 мл.
Способ приготовления.
Цветки ромашки залить крутым кипятком и оставить на 30 минут, после чего процедить. Готовым настоем полоскать полость рта несколько раз в день.
Рецепт 8.
Ингредиенты.
Трава чабреца – 2 ст. л.
Вода – 200 мл.
Способ приготовления.
Траву чабреца залить крутым кипятком и настаивать 20 минут, после чего процедить. Готовым средством полоскать рот несколько раз в день.
Рецепт 9.
Ингредиенты.
Трава репешка – 1 ст. л.
Мед – 1 ст. л.
Вода – 200 мл.
Способ приготовления.
Траву репешка измельчить, смешать с медом, разбавить теплой кипяченой водой и применять как наружное средство при афтозном стоматите.
Рецепт 10.
Ингредиенты.
Плоды аниса – 1 ст. л.
Вода – 200 мл.
Способ приготовления.
Плоды аниса поместить в неокисляющуюся посуду, залить крутым кипятком и оставить под крышкой на 20 минут.
Готовый настой процедить и применять для полоскания рта несколько раз в день.
Рецепт 11.
Ингредиенты.
Корень бадана – 2 ст. л.
Вода – 200 мл.
Способ приготовления.
Корень бадана измельчить, залить крутым кипятком и держать на водяной бане 30 минут, после чего процедить. Готовый отвар применять для полоскания рта.
Рецепт 12.
Ингредиенты.
Дубовая кора – 2 ст. л.
Вода – 200 мл.
Способ приготовления.
Измельченную дубовую кору залить кипятком и держать на водяной бане в течение 30 минут, после чего процедить. Готовым отваром полоскать полость рта несколько раз в день.
Рецепт 13.
Ингредиенты.
Корень лопуха – 2 ст. л.
Вода – 400 мл.
Способ приготовления.
Корень лопуха измельчить, залить горячей водой, поставить на водяную баню, а через 30 минут процедить. Готовый отвар применять для полоскания рта.
Рецепт 14.
Ингредиенты.
Корень аира – 1 ч. л.
Вода – 300 мл.
Способ приготовления.
Корень аира измельчить, залить горячей водой и настаивать 2 часа, после чего процедить и применять для полоскания рта.
Рецепт 15.
Ингредиенты.
Луковая шелуха – 3 ст. л.
Вода – 400 мл.
Способ приготовления.
Луковую шелуху залить горячей водой и оставить на 8-10 часов, после чего процедить. Настой применять в теплом виде для полоскания рта 4–5 раз в день.
Рецепт 16.
Ингредиенты.
Луковый сок – 2 ст. л.
Мед – 1 ч. л.
Вода – 2 ст. л.
Способ приготовления.
В неокисляющейся посуде смешать мед, луковый сок и воду. Полученным средством обрабатывать пораженную слизистую 4–5 раз в день.
Рецепт 17.
Ингредиенты.
Лимонный сок – 1 ст. л.
Мед – 1 ст. л.
Вода – 200 мл.
Способ приготовления.
В теплой воде растворить мед, добавить лимонный сок и использовать смесь для полоскания рта.
Рецепт 18.
Ингредиенты.
Луковый сок – 1 ст. л.
Вода – 200 мл.
Способ приготовления.
Теплую кипяченую воду смешать с луковым соком и применять для полоскания полости рта.
Рецепт 19.
Ингредиенты.
Чеснок – 5 зубчиков.
Раствор соды – 200 мл.
Способ приготовления.
Чеснок очистить, пропустить через чеснокодавилку и приложить к воспаленной слизистой. Затем снять компресс и прополоскать рот слабым раствором соды. Процедуры проводить каждые 4 часа.
Рецепт 20.
Ингредиенты.
Чеснок – 1 головка.
Рафинированное оливковое масло – 100 мл.
Способ приготовления.
Чеснок очистить, пропустить через чеснокодавилку, положить в стеклянную емкость, влить масло, тщательно перемешать, плотно укупорить, поставить на солнце на 10 дней, периодически взбалтывая. Готовым средством смазывать десны, предварительно нагрев его до температуры тела.
Рецепт 21.
Ингредиенты.
Сок белокочанной капусты – 100 мл.
Вода – 100 мл.
Способ приготовления.
Капустный сок смешать с водой и применять для полоскания полости рта.
Рецепт 22.
Ингредиенты.
Морковный сок – 200 мл.
Способ приготовления.
Свежеотжатый морковный сок применять ежедневно для полоскания рта.
Рецепт 23.
Ингредиенты.
Трава иссопа – 1 ст. л.
Вода – 200 мл.
Способ приготовления.
Иссоп залить кипятком и настаивать 30 минут, после чего процедить. Готовым средством полоскать рот несколько раз в день.
Рецепт 24.
Ингредиенты.
Кора барбариса – 2 ст. л.
Вода – 200 мл.
Способ приготовления.
Кору барбариса измельчить, залить крутым кипятком и оставить под крышкой на 50–60 минут, после чего процедить. Готовый настой применять для полоскания рта.
Рецепт 25.
Ингредиенты.
Чеснок – 5 зубчиков.
Темный мед (гречишный) – 3 ст. л.
Способ приготовления.
Очищенный чеснок пропустить через чеснокодавилку, выложить в неокисляющуюся посуду и смешать с медом. Готовое средство нанести на десны и держать несколько минут.
Рецепт 26.
Ингредиенты.
Чеснок – 3–4 зубчика.
Красное сухое вино – 600 мл.
Способ приготовления.
Очищенный чеснок мелко истолочь, выложить в емкость из темного стекла, залить вином, плотно укупорить и настаивать в темном месте 14 дней, периодически помешивая.
Готовое средство процедить и принимать по следующей схеме: в 1-й день нужно принять 2 капли, во 2-й – 4, в 3-й – 6 и т. д. (пока число капель не достигнет 24). После этого нужно снижать дозировку на 2 капли каждый день.
Рецепт 27.
Ингредиенты.
Чеснок – 100 г.
Белое вино – 100 мл.
Способ приготовления.
Очищенный чеснок пропустить через чеснокодавилку, залить белым вином в посуде из темного стекла и перемешать.
Готовое средство использовать для массажа десен. Процедуры проводить в течение 1 месяца по 4 минуты 2 раза в день.
Рецепт 28.
Ингредиенты.
Измельченный чеснок – 0,5 стакана.
Жидкий мед – 250 г.
Способ приготовления.
Измельченный чеснок смешать с медом, выложить в неокисляющуюся посуду, поставить на слабый огонь и довести до кипения за 20 минут. Затем накрыть крышкой и варить еще 20 минут, периодически помешивая.
Готовый сироп снять с плиты, процедить и перелить в емкость из темного стекла. Полученное средство принимать по 1 ст. л. (взрослому) или по 1 ч. л. (ребенку) каждый час.
Рецепт 29.
Ингредиенты.
Корень женьшеня (порошок) – 1,5 ст. л.
Мед – 1 ст. л.
Измельченный чеснок – 1 ч. л.
Способ приготовления.
В неокисляющейся посуде смешать чеснок, корень женьшеня и мед, поставить на слабый огонь и нагревать 20 минут, после чего остудить и принимать ежедневно по 1 ст. л.
Рецепт 30.
Ингредиенты.
Чеснок – 2 зубчика.
Натуральный йогурт – 2 ч. л.
Способ приготовления.
Очищенный чеснок пропустить через чеснокодавилку, смешать с йогуртом в неокисляющейся посуде. Слегка подогретое средство набрать в рот и держать до ощущения жжения. Процедуру проводить каждый день. Курс лечения – 5 дней.
Рецепт 31.
Ингредиенты.
Яичный желток – 1 штука.
Оливковое масло – 1 ст. л. Мед – 1 ч. л.
Способ приготовления.
Желток смешать с медом и оливковым маслом и нанести на слизистую при нарывах.
Рецепт 32.
Ингредиенты.
Свежие плоды черники – 100 г.
Способ приготовления.
Плоды черники размять, выложить на марлевую салфетку, выжать сок и смазывать им воспаленную слизистую.
Гнойно-воспалительные заболевания.
Гнойно-воспалительные заболевания зубочелюстной системы – это всем известные флюс (периостит), флегмона и многие другие поражения, над названиями которых мы даже не задумываемся. Просто у нас «опухают» щека и десна, мы чувствуем сильную боль и незамедлительно идем к врачу. Однако описанным явлениям предшествуют другие заболевания, на которые мы порой не обращаем никакого внимания, например запущенный кариес или пульпит, неправильный режим после удаления зуба, перенесенные общие заболевания (грипп или ангина) и др.
Основными симптомами всех гнойно-воспалительных заболеваний являются воспаления десен, образование абсцесса и ухудшение общего состояния. В тяжелых случаях развиваются флегмона, остеомиелит или свищ, что может быть причиной косметического дефекта лица.
Альвеолит.
Альвеолитом называют воспалительный процесс в лунке челюсти, который возникает в результате инфекции после травмы, сопровождавшей удаление зуба. Главными причинами его возникновения являются недостаточная гигиена полости рта или попадание в зубную лунку остатков пищи.
Обычно это происходит либо во время удаления зуба, либо после операции.
Чаще всего он возникает после травматического удаления, когда повреждаются лунка зуба и окружающие ее ткани десны.
При альвеолите сгусток крови, оставшийся в ранке после удаления зуба, деструктурируется, чему способствует возможный воспалительный процесс, возникший еще до экстракции зуба.
Это заболевание может развиться и в результате нарушения послеоперационного режима. К примеру, слишком частое полоскание рта иногда приводит к вымыванию тромба. После этого в лунку легко проникают микробы, приводящие к воспалению альвеолы.
Что происходит?
Альвеолит развивается чаще всего на 2-3-й день после экстракции зуба. В лунке появляются сильные боли, поднимается температура (до 38,5 °C). Постепенно боли усиливаются, могут захватить соседний участок десны и даже голову.
Изо рта исходит гнилостный запах, лимфатические узлы под челюстью увеличиваются и становятся болезненными. Десна около воспаленной лунки отечная, кровяной сгусток теряет форму, в результате чего лунка зияет. Заболевание длится достаточно долго – до 3 недель.
Диагностика альвеолита.
Диагноз «альвеолит» ставят на основании клинической картины болезни и данных анализа крови. На рентгенограмме можно увидеть осколки зуба или кости десны.
Традиционные методы лечения.
Лечение альвеолита заключается в очищении лунки от некротических масс, промывании ее дезинфицирующим раствором (перекисью водорода). Все манипуляции проводят под местной анестезией. Если лечение не начать вовремя, это может привести к возникновению ограниченного остеомиелита.
Народные методы лечения.
Рецепт.
Ингредиенты.
Почки тополя – 0,5 стакана.
Вода – 0,5 л.
Способ приготовления.
Почки тополя всыпать в стеклянную емкость, залить водкой и настаивать 10 дней в темном прохладном месте. В течение этого времени периодически встряхивать. Готовую настойку процедить, пропитать ею марлевый тампон и прикладывать к воспаленной десне.
Периостит.
Периостит, или флюс, – это гнойное острое воспаление альвеолярного отростка, надкостницы или тела челюсти. Он является самым частым осложнением периодонтита. Такого же рода воспалительный процесс может возникнуть при прорезывании зубов (особенно зубов мудрости), нагноении кист, болезнях десен (пародонта) либо как осложнение при консервативном лечении зубов. В частности, надкостница может воспалиться при наличии воспаления окружающих тканей, а также при инфицировании фолликулярной или околокорневой кисты.
К периоститу может привести и некачественное лечение зубов (например, избыточное количество пломбировочного материала, который может выйти за пределы отверстия, расположенного в верхушке зуба (зубного канала), а также недостаточное количество антисептиков, используемых для обработки каналов, неправильная установка пломбы и т. д.). Определенную роль в возникновении заболевания играют и общие факторы – такие, как стресс, переохлаждение, общее состояние организма, снижение иммунитета и пр.
Что происходит?
При остром периодонтите невозможен отток гноя, поэтому экссудат попадает из периодонта в область надкостницы.
В некоторых случаях болезнетворные бактерии попадают в надкостницу по лимфатическим путям. Воспалительный процесс захватывает надкостницу, тело челюсти и альвеолярные отростки со стороны щеки, реже – с язычной или небной поверхностей. Альвеолярный отросток поражается чаще, чем тело челюсти.
Различают острый и хронический периостит. При остром течении заболевания ухудшается общее состояние, повышается температура тела (до 37,9 °C), беспокоит сильная пульсирующая боль в области больного зуба. Если помощь не была оказана в первые дни развития периостита, боль нарастает и распространяется на всю челюсть. В некоторых случаях она иррадиирует по ветвям тройничного нерва – отдает в шею, глаз или ухо. Постепенно боли стихают или приобретают ноющий характер. Одновременно происходит ухудшение общего самочувствия: больного беспокоят лихорадочное состояние, головные боли, нарушения сна и аппетита и общая слабость.
Вместе с описанными симптомами появляется отек мягких тканей (флюс), расположенный в области пораженного зуба, что изменяет конфигурацию лица. Регионарные лимфатические узлы увеличиваются и становятся болезненными. Слизистая в области больного зуба отечная, под надкостницей можно обнаружить абсцесс, который выпячивается в виде валика.
Локализация отека зависит от того, какой именно зуб оказался причиной воспаления. Например, при периостите верхней челюсти, возникшем в результате поражения верхних резцов, наблюдается отек верхней губы, захватывающий крылья носа.
Гнойный процесс, развившийся в результате воспаления верхнего клыка или верхнего премоляра, можно распознать по локализации отека в нижней и средней трети лица и отечности век вплоть до сужения глазной щели. При гнойном процессе в молярах верхней челюсти возникает опухоль скулы, щечной и околоушной областей. В случае периостита III верхнего моляра флюс может распространяться до области виска.
Примерно так же обстоит дело и с нижними зубами. В том случае, когда периостит поражает нижние резцы, развивается отек подбородка и нижней губы. Если причиной заболевания стал нижний клык или премоляр, отекают нижняя область щеки и поднижнечелюстная область. При периостите нижних моляров отек развивается в нижнем отделе щечной, околоушной и поднижнечелюстной областях. Кроме того, если процесс распространился на надкостницу нижней челюсти, в него могут быть вовлечены жевательная и крыловидная мышцы, что приводит их к воспалительной контрактуре.
В том случае, когда гнойный процесс распространяется из-за воспаления III моляра нижней челюсти, отек может опуститься вниз и захватить боковой отдел шеи. Человек начинает испытывать боль при разговоре и глотании.
Примерно через 1 неделю после начала заболевания гнойник может прорваться наружу, и тогда гной окажется в полости рта. Кроме того, если долго не обращаться к стоматологу, может развиться остеомиелит.
Диагностика периостита.
Диагноз «периостит» ставят на основе осмотра больного, рентгенологических и других клинических данных. Поставить диагноз помогают и лабораторные исследования, которые призваны определить, в какой стадии находится воспалительный процесс.
Традиционные методы лечения.
Лечение проводит врач-стоматолог. При периостите необходимо хирургическое вмешательство: нужно вскрыть абсцесс, удалить гной и зуб, вызвавший воспаление. После операции больному рекомендуют полоскать полость рта теплым раствором чайной соды (1 ч. л. на 200 мл) или слабым (розовым) раствором марганцовокислого калия.
Народные методы лечения.
Рецепт 1.
Чтобы уменьшить боль в острый период заболевания, можно до визита к врачу приложить к воспаленному месту холодный компресс. Согревающие компрессы строго противопоказаны, так как они способствуют дальнейшему развитию воспалительного процесса.
Рецепт 2.
Ингредиенты.
Листья скумпии – 2 ст. л.
Вода – 200 мл.
Способ приготовления.
Растительное сырье залить кипятком и настаивать 20 минут, после чего процедить. Готовым средством полоскать полость рта несколько раз в день.
Рецепт 3.
Ингредиенты.
3%-Ный столовый уксус – 1 ч. л.
Трава иссопа – 30 г.
Вода – 250 мл.
Способ приготовления.
Траву иссопа заварить крутым кипятком и настаивать 20–30 минут, после чего процедить, смешать с уксусом и использовать для полоскания рта.
Рецепт 4.
Ингредиенты.
Листья мелиссы – 4 ст. л.
Вода – 400 мл.
Способ приготовления.
Измельченные листья мелиссы залить крутым кипятком и настаивать 4 часа (лучше в термосе). Готовое средство процедить и использовать для полоскания рта.
Рецепт 5.
Ингредиенты.
Соль – 1 ч. л. Сахар – 1 ч. л.
Ром или 3 %-ный столовый уксус – 5 капель.
Черный молотый перец – 1 щепотка.
Способ приготовления.
Перец, соль и сахар смешать, мелко истолочь, набрать в ложку, развести ромом и подержать над зажженной свечой до тех пор, пока масса не загустеет.
Полученное средство в теплом виде приложить к больной десне или зубу и немного подержать.
Рецепт 6.
Ингредиенты.
Трава чабреца – 2 ст. л.
Вода – 200 мл.
Способ приготовления.
Траву чабреца измельчить, залить крутым кипятком и оставить на 20–30 минут. Готовый настой процедить и полоскать им рот несколько раз в день.
Рецепт 7.
Ингредиенты.
Чайная сода – 2 ч. л.
Вода – 200 мл.
Способ приготовления.
В теплой кипяченой воде растворить соду и полоскать рот несколько раз в день.
Рецепт 8.
Ингредиенты.
Горец почечуйный – 2 ст. л.
Вода – 200 мл.
Способ приготовления.
Траву горца почечуйного залить горячей водой, довести до кипения и варить на слабом огне 5 минут, после чего процедить. Готовым средством полоскать рот.
Перикоронит.
Перикоронит – это воспалительный процесс мягких тканей десны, окружающих коронку зуба. Данное явление чаще всего наблюдается в области зуба мудрости, и только в момент его прорезывания. Это происходит либо из-за того, что ему не хватает места в челюсти, либо его зачаток неправильно расположен. Еще одной причиной может быть неправильное развитие самой челюсти. В последнем случае зуб наклоняется вперед, назад или к зубу-предшественнику, а его прорезывание задерживается.
Вследствие хронической травмы мягких тканей при жевании на покрывающей зуб слизистой образуются грубые рубцы.
В результате он прекращает расти, так как не в состоянии преодолеть возникшую преграду. Таким образом, коронка зуба мудрости остается под слоем слизистой – капюшоном, под который проникают микробы, остатки пищи и пр. Это создает благоприятные условия для возникновения воспалительного процесса. Кроме того, травмируемая во время жевания слизистая капюшона изъязвляется, что ведет к местному снижению иммунитета.
Возникает воспалительный процесс в области еще не прорезавшегося зуба. Помимо этого, регулярные травмы капюшона и периодически возникающее воспаление приводят к процессу, напоминающему течение хронического гингивита или краевого периодонтита.
В области зубной шейки появляются грануляции, происходит рассасывание близлежащих участков кости, в результате чего образуется патологический зубодесневой карман. Таким образом, при перикороните наблюдается следующее: набухший и отекший капюшон в процессе пережевывания пищи постоянно травмируется, травмы стимулируют воспаление, вызывая утолщение капюшона за счет отеков.
В результате затрудняется отток экссудата из перикоронарного пространства. Последнее приводит к распространению воспаления на надкостницу зубной ямки, образованию гнойника и развитию позадимолярного периостита.
Диагностика перикоронита.
Острый перикоронит не представляет трудностей для диагностики. Клиническая картина затрудненного прорезывания зуба мудрости становится явной уже при наружном осмотре. Кроме того, дополнительные данные может дать рентгенологическое исследование.
Традиционные методы лечения.
Лечение перикоронита проводит стоматолог: нужно срезать с зуба воспаленный капюшон, удалить гной и, возможно, начавший рассасываться зуб мудрости. После хирургического вмешательства больному рекомендуют полоскать рот слабым раствором марганцовокислого калия или раствором чайной соды (1 ч. л. на 200 мл теплой воды).
Народные методы лечения.
Рецепт 1.
Чтобы уменьшить боль, до визита к врачу можно приложить к больному месту лед или холодный компресс.
Рецепт 2.
После хирургического вмешательства можно полоскать рот настоями шалфея или ромашки.
Абсцессы и флегмоны.
Абсцесс – это ограниченное гнойное воспаление мягких тканей челюсти.
Флегмона, в отличие от него, является разлитым гнойным воспалением.
Чаще всего абсцесс и флегмона бывают одонтогенными, то есть их причиной является инфекция, распространяющаяся из очагов, расположенных близко к верхушке зуба при периодонтите, периостите, нагноившейся кисте и других воспалительных заболеваниях пародонта.
Таким образом, одонтогенный абсцесс возникает в результате дефектов твердых тканей зубов или инфекционного воспаления десны.
В последнем случае инфекция начинает распространяться вдоль нервно-сосудистого пучка глотки, шеи, средостения или пищевода, вызывая тяжелейшие осложнения.
Рост и развитие абсцесса или флегмоны зависят от особенностей болезнетворной микрофлоры и иммунных реакций организма.
Большую роль в этом играет наличие сопутствующих заболеваний, в результате которых развивается вторичная иммунологическая недостаточность. К ним относятся диабет, болезни печени, сердца, почек, крови, суставов и т. д.
Что происходит?
При возникновении абсцесса человек испытывает боли, ему трудно открывать рот, жевать, а иногда и глотать пищу.
Симптомы флегмоны зависят от ее локализации и распространения воспалительного процесса. Кроме того, они могут быть более тяжелыми и разнообразными.
Дело в том, что флегмона может занимать одновременно несколько смежных областей шеи и лица, хотя самочувствие при этом удовлетворительное и только изредка наблюдаются такие симптомы, как повышение температуры до 38,5 °C и интоксикация.
Флегмона, локализующаяся в 2 и более областях шеи и лица, имеет тенденцию к распространению и протекает при тяжелом или среднетяжелом общем состоянии.
Температура тела при этом может достигать 39 °C. Примерно после 7 дней течения болезни общие и местные проявления воспаления нарастают, а гнойный процесс захватывает несколько областей шеи и лица. При этом в крови обнаруживают значительное количество лейкоцитов.
В некоторых случаях флегмона протекает почти бессимптомно, однако при этом она все же развивается, хотя вяло и медленно. Состояние больного при этом удовлетворительное, температура тела не выше субфебрильной, а в крови не обнаруживается лейкоцитоз.
Однако в данной ситуации оперативное вмешательство бывает слишком запоздалым, и тогда заболевание осложняется остеомиелитом челюсти. Подобные явления наблюдаются у пожилых людей и у людей с различными системными заболеваниями.
Кроме того, характер проявлений абсцесса или флегмоны зависит от анатомического строения челюстей. В связи с последней характеристикой все абсцессы и флегмоны подразделяют на 2 большие группы.
К 1-й группе относят околочелюстные абсцессы и флегмоны мягких тканей, примыкающих к нижней или верхней челюсти.
В зависимости от того, где именно локализуется воспалительный процесс, абсцессы и флегмоны могут быть щечными, подглазничными, поднижне-челюстными, околоушно-жевательными либо подбородочными.
Что касается глубоких абсцессов и флегмон, они могут быть расположены в крыловидно-небной ямке, подвисочной области, окологлоточном, крыловидно-нижнечелюстном пространстве, а также в дне полости рта или подъязычной области.
Ко 2-й группе относят абсцессы и флегмоны областей, несколько отдаленных от тканей челюстей: височной, глазничной, позадичелюстной, шейной, скуловой и пр.
Осложнениями абсцессов и флегмон зубочелюстной системы могут быть абсцесс мозга, менингит, менингоэнцефалит, медиастинит, флебит мозговой оболочки, глаз, лица и септикопиемия. Интоксикация, сопровождающая абсцессы и флегмоны, приводит к нарушению функций всех органов и систем вплоть до септического шока и острой дыхательной недостаточности.
Диагностика абсцесса и флегмоны.
Диагноз «абсцесс» или «флегмона» врач ставит не основании клинического течения заболевания и данных лабораторных исследований.
Традиционные методы лечения.
При флегмоне и абсцессе в первую очередь проводят курс лечения антибиотиками, затем вскрывают полость абсцесса или дренируют флегмону, промывая раны антисептическими растворами и обрабатывая антибактериальными мазями.
Народные методы лечения.
Народные средства при абсцессе или флегмоне рекомендуется применять после проведения курса антибактериальной терапии и необходимого хирургического вмешательства. В основном используют настои и отвары лекарственных трав, оказывающие дезинфицирующее, ранозаживляющее и противовоспалительное действие.
Рецепт.
Ингредиенты.
Трава зверобоя – 50 г Прополис – 25 г Водка – 150 мл.
Способ приготовления.
Прополис измельчить, залить водкой и тщательно перемешать. Затем добавить измельченную траву зверобоя, плотно укупорить и настаивать 7 дней, периодически взбалтывая. Готовое средство процедить и использовать для полоскания рта 4–5 раз в день, каждый раз разводя 50 капель в 200 мл кипяченой воды.
Остеомиелит.
Остеомиелитом называют воспалительный процесс, развивающийся во всех костных и мягких тканях челюсти.
В зависимости от путей проникновения инфекции он может быть одонтогенным (инфекция попала из больного зуба), гематогенным (источник – ток крови из какого-либо больного органа) и травматическим.
Чаще всего встречается одонтогенный остеомиелит, возникающий вследствие проникновения болезнетворных бактерий сначала из кариозной полости в пульпу, а затем через корневые каналы в костные ткани челюсти. Подавляющее большинство случаев одонтогенной формы составляют остеомиелиты нижней челюсти, и только в 30 % случаев поражается верхняя челюсть. Что касается возбудителей этого заболевания, его обычно вызывают микробы 3 групп: стафилококки, стрептококки и анаэробные бактерии.
Что происходит?
В развитии остеомиелита большое значение имеет снижение иммунитета вследствие таких соматических заболеваний, как сахарный диабет, полиартрит, болезни крови и т. д. Гнойный процесс из больного зуба распространяется сначала на альвеолярный отросток, через который проходит множество лимфатических и кровеносных сосудов. При каждом обострении процесса происходит расширение сосудов, что способствует сообщению между периодонтом и костью челюсти.
Когда воспалительный экссудат проникает в кость, микроциркуляция костного мозга нарушается. Результатом этого бывает усиленная проницаемость стенок сосудов мозга, что ведет к нарушению функций его фибринолитической и свертывающей систем. Это ведет к образованию тромбов с последующим их гнойным расплавлением.
Вследствие этого процесса может развиться некроз костной ткани челюсти.
Виды остеомиелита.
В зависимости от активности воспалительного процесса остеомиелит бывает острым, хроническим и подострым.
Острый остеомиелит костей челюсти характеризуется ярко выраженной реакцией организма на инфекцию. Человек жалуется на слабость, головные боли, общее недомогание и плохой сон.
Температура тела повышается до 38 °C. Если перечисленные признаки реакции организма отсутствуют, налицо ослабление защитных свойств, следовательно, лечение заболевания требует особого подхода.
Главный признак острого остеомиелита одонтогенной природы – боль в области зуба, являющегося источником инфекции.
Соседние зубы подвижные, десна гиперемированная и болезненная. Возможны абсцесс и контрактура челюсти. Регионарные лимфатические узлы увеличенные и болезненные при пальпации.
Если очаг остеомиелита расположен в области соединения челюстей, открывание рта ограничено из-за воспаления жевательных мышц. При этом язык обложен и изо рта исходит гнилостный запах, а глотание затруднено.
Слизистая десны воспалена на участке, захватывающем несколько зубов каждой челюсти. Воспаленные десны болезненные, а при пальпации прослеживается сглаженность их контуров.
Кроме того, налицо все признаки интоксикации: бледные кожные покровы, адинамия, черты лица заостренные, температура повышенная. Если интоксикация захватила печень или селезенку, склеры глаз могут иметь желтоватый оттенок.
При поражении почек в моче появляется белок. Артериальное давление может как подниматься, так и снижаться, в крови обнаруживается большое количество лейкоцитов. Однако подобная картина заболевания может ввести врача в заблуждение, так как общие симптомы преобладают над местными. Поэтому диагностика острого остеомиелита достаточно сложная.
Подострый остеомиелит является следующим этапом развития этого заболевания. Данная стадия характерна тем, что в этот момент образуется свищ, обеспечивающий отток гнойного экссудата из очага воспаления. При этом человек чувствует некоторое облегчение, которое не означает прекращения воспалительного процесса: он лишь на время перестает давать о себе знать острыми симптомами.
При этом разрушение костной ткани продолжается, что приводит к образованию участка расплавленной кости. Подострый остеомиелит продолжается от 4 до 8 дней и плавно переходит в хроническую форму.
Хронический остеомиелит характеризуется длительным течением – до нескольких месяцев. В этой фазе заболевание может давать обострения, при которых ухудшается общее состояние, образуются новые очаги воспаления в околочелюстных и поднадкостничных мягких тканях.
Реже воспаление переходит на новые участки костной ткани. При хроническом остеомиелите некротизированные участки кости отторгаются, а на их месте образуется новая костная ткань. Однако у пожилых людей и ослабленных больных может произойти самопроизвольный перелом челюсти со смещением и последующим неправильным сращением кости. Данное явление приводит к деформации челюсти.
Среди прочих осложнений остеомиелита можно назвать абсцесс, флегмону, флебиты сосудов лица и мозговой оболочки.
В частности, острый остеомиелит верхней челюсти может быть осложнен воспалением гайморовых пазух, что характеризуется гнойными отделениями из носа.
Диагностика остеомиелита.
Диагноз «остеомиелит челюсти» ставят на основании клинической картины заболевания, результатов рентгенографии и лабораторных исследований. Окончательный диагноз выносится после проведения патоморфологического и цитологического исследований.
Традиционные методы лечения.
Лечение остеомиелита хирургическое: врач удаляет больной зуб с частью некротизированной кости и гной, после чего проводит антибактериальную терапию.
Народные методы лечения.
После удаления зуба и чистки кости можно применять местно препарат хлорофиллипт, приготовленный на основе эвкалипта и обладающий бактерицидным действием.
Киста.
Киста представляет собой полость, наружная стенка которой состоит из фиброзной ткани, а внутренняя выстлана эпителием. В ней скапливается жидкость, чаще всего прозрачная, реже – опалесцирующая. Киста обычно развивается на фоне хронического воспаления в периодонте либо в области верхушки зуба. Полость, как правило, выстелена такой же слизистой, как в полости рта, и заполнена густой жидкостью.
Если киста расположена рядом с костями челюсти, последние истончаются, из-за чего кость становится податливой настолько, что при надавливании на нее слышен характерный хруст. Что касается зубных кист, больной зуб расшатывается и становится болезненным.
Если киста челюсти имеет большой размер, она может выпячиваться, из-за чего нарушаются контуры лица. На верхней челюсти она иногда достигает очень большого размера, но долгое время остается незамеченной, так как «растет» в сторону одной из гайморовых пазух.
Рост идет медленно, почти безболезненно и незаметно. Кисту челюсти обнаруживают случайно, если она дает о себе знать нагноением или деформацией лица. Примерно то же самое можно сказать о зубной кисте: пока она не воспалится и не выдаст себя зубной болью, человека практически ничто не беспокоит.
При крупных кистах может случиться самопроизвольный перелом челюсти из-за истончения ее костей. В некоторых случаях они могут прорастать в глазницу или нос.
Вообще, механизм образования кист напрямую зависит от расплавления грануляционной ткани, что связано с образованием полости, которая впоследствии заполняется жидкостью.
Виды кист.
Кисты бывают одонтогенными и неодонтогенными. Первые являются одним из наиболее серьезных осложнений периодонтита, которое долгое время ничем не дают о себе знать.
Киста медленно развивается в связи с плохо леченным хроническим периодонтитом, проходя стадию гранулемы. Такое образование может появиться в области корня любого пораженного зуба. Зубы верхней челюсти поражаются кистами в несколько раз чаще, чем нижние. Диаметр кист бывает самым разным: от нескольких миллиметров до 3 см.
Как мы уже упоминали, внутренняя поверхность кисты выстелена эпителием, а стенка состоит из фиброзной ткани. При обострениях воспалительного процесса эпителий кисты образует отростки. Киста нередко нагнаивается, а при местоположении на верхней челюсти может оттеснять ткани десны и проникать в гайморову пазуху. При этом нередко возникает одонтогенный гайморит.
Кисты крупных размеров вызывают истончение кости челюсти. Кроме того, в результате их роста может появиться одонтогенная доброкачественная опухоль и даже рак.
Корневая киста возникает на фоне хронического воспалительного процесса и растет медленно, но непрерывно. Постепенно увеличиваясь в размерах, она давит на окружающие ее костные ткани, и те вынужденно отступают, освобождая ей место. Рост кисты нередко связан со значительными разрушениями костей челюсти, а микробы, проникая в ее полость, могут вовлечь в воспалительный процесс костный мозг, что провоцирует развитие остеомиелита. В некоторых случаях она может перерастать в раковую опухоль.
Диагностика кист.
Диагноз «киста» врач ставит на основании рентгенологического исследования. На снимке четко виден участок пораженной костной ткани неправильной округлой формы. В область кисты попадает верхушка зубного корня, так как воспалительный процесс, возникший в этой области, является причиной появления полости. Кроме рентгенограммы, иногда проводят пункцию крупных кист.
Традиционные методы лечения.
Лечение кисты проводят хирургическим методом: крупные кисты иссекают, а корневую кисту удаляют вместе с зубом. После этого устраняют воспаление десны.
Нетрадиционные методы лечения.
Рецепт 1.
Ингредиенты.
Тертый хрен – 1 ч. л. Вода – 200 мл.
Способ приготовления.
Тертый хрен залить кипятком и настаивать 2 часа, после чего процедить и применять для полоскания полости рта.
Рецепт 2.
Ингредиенты.
Тертый хрен – 100 г.
Способ приготовления.
Мелко натертый корень хрена выложить в марлевую салфетку и выжать сок. Полученным средством полоскать рот, предварительно разведя его водой с соотношении 1: 10.
Нейростоматологические и немикробные заболевания зубов и десен.
Среди заболеваний зубов кариес, бесспорно, занимает ведущую роль. Однако зубную боль и воспалительный процесс могут вызвать не только его последствия.
Существует группа заболеваний, которые на первый взгляд не имеют ничего общего с болезнями зубов и десен. Тем не менее при этом человек испытывает боль (при невралгии тройничного или альвеолярного нерва), а его зубы начинают разрушаться (при немикробных поражениях зубов).
В этой главе мы поговорим именно о таких заболеваниях, которые способны доставить человеку множество хлопот, в основном из-за трудностей в диагностировании.
Нейростоматологические болезни.
Нейростоматологическими называют такие болезни, которые связаны с поражениями периферических нервов, расположенных в области лица (в частности, в области челюстей).
Типичными представителями этой группы болезней являются невралгии блуждающего, языкоглоточного и тройничного нервов. Боли при данных заболеваниях называют соматогенными, они могут возникать как при повреждениях зубов и десен, так и при других воспалительных процессах, локализованных в области лица (гайморит, отит и т. д.).
Вообще, боли в области лица являются комплексом симптомов, характеризующихся нарушением чувствительности мягких тканей, а также двигательными и вегетативными расстройствами мускулатуры челюстей и лица, что говорит о наличии патологического процесса.
В возникновении лицевых болей огромное значение имеют сбой иммунологического характера и нарушение микроциркуляции крови, которые могут привести к повреждению нервов, обусловленному отеком и ишемией.
Нейростоматологические заболевания условно делят на 2 большие группы: болезни, связанные с анимальной иннервацией, и болезни вегетативной нервной системы.
В 1-ю группу входят следующие заболевания: как пара– и гемиспазм, невралгии лицевого и тройничного нервов, гиперкинезы лица, а также невралгии блуждающего, подъязычного и языкоглоточного нервов.
Ко 2-й группе относят симпаталгии, вегеталгии, глоссалгию, одонталгии, гемиатрофию лица, ксеростомию, ганглионит крыловидно-небного узла, отек Квинке, сосудистые головные и лицевые боли, нейротрофические заболевания полости рта, различные аллергические реакции и прочие синдромы и нарушения.
Что происходит?
Для примера рассмотрим причины возникновения невралгии тройничного нерва. Это может быть сужение отверстий в кости, сквозь которые проходит этот нерв, или сращение мозговой оболочки в области тройничного нерва, из-за чего нарушается циркуляция жидкости в мозге.
Коллоидные и молекулярные изменения нервного волокна или изменения в жевательных мышцах также провоцируют воспаление нерва. Кроме того, в его ветвях может возникнуть аллергическая реакция. И последней причиной является инфекция нерва, попавшая в него в результате заболевания зубов. В некоторых случаях невралгия может развиться вследствие травмы головного мозга. Среди провоцирующих факторов можно назвать удаление больного зуба и общее переохлаждение организма.
Кроме того, приступы невралгии могут возникнуть на фоне интоксикации, хронической инфекции, постоянного раздражения острым краем зуба или протезом и пр.
Виды невралгий лицевых нервов.
Невралгия тройничного нерва имеет 2 формы: симптоматическую и идиопатическую. К первой относят невралгию как осложнение первичного заболевания, а к последней – невралгию, развившуюся независимо от болезненного процесса. Что касается симптомов, обычно отмечаются жалобы на приступообразные боли продолжительностью до 1 минуты. Они могут быть колющими, режущими, сверлящими или похожими на разряды тока. Чаще всего приступы болей возникают в одной из ветвей тройничного нерва. Обычно это заболевание охватывает только одну сторону лица, реже – обе. Короткие периоды боли чередуются со светлыми промежутками. Боли же часто иррадиируют в зуб, что нередко приводит к его необоснованному удалению.
Чтобы этого избежать, нужно знать, что приступы невралгии очень часто сопровождаются слезотечением, гиперемией лица, повышенным слюноотделением и рефлекторными сокращениями жевательной и мимической мускулатуры.
Невралгия язычного нерва характеризуется приступами резкой жгучей боли в пораженной половине языка. Приступы боли могут быть как самопроизвольными, так и вызванными приемом пищи, разговором и пр. Они продолжаются в течение нескольких минут или даже секунд, независимо от количества приступов. На пораженной половине языка нарушается чувствительность.
Невралгия лицевого нерва характеризуется парезом мимических мышц. Редко поражения нерва бывают двусторонними.
Начало заболевания характеризуется умеренными болями и парестезией в области сосцевидного отростка или уха. Боли сочетаются с парезом либо возникают за 1–2 дня до начала его развития.
Невралгия затылочного нерва выражается в приступах либо постоянных болях в области затылка. Они иррадиируют в ухо, шею и нижнюю челюсть, усиливаясь при кашле, чиханье и поворотах головы. Светлых промежутков не бывает: больной постоянно ощущает тупую боль между приступами острой.
Невралгия языкоглоточного нерва начинается с болей в корне языка и миндалин, которые затем распространяются на все горло, ухо и нёбо. Часто они могут отдавать в глаз, шею и нижнюю челюсть. Приступы односторонних болей продолжаются от 1 до 3 минут, в течение которых больной ощущает сухость в горле.
Невралгия верхнего гортанного нерва начинается с односторонних приступообразных болей в области гортани. Они иррадиируют в ухо и нижнюю челюсть, усиливаясь во время глотания или пережевывания пищи.
Если возникает ларингоспазм, появляются приступы кашля и общая слабость. При этом на одной из боковых поверхностей шеи возникает болевая точка, находящаяся немного выше расположения щитовидного хряща. Пораженная половина горла практически обездвиженная, иногда возможно сужение просвета голосовых связок.
При невралгии подъязычного нерва возникает парез пораженной половины языка. Трофика и тонус мышц снижаются, язык становится морщинистым и неровным. Если пострадали клетки ядра, возникают фибриллярные подергивания. Однако при одностороннем поражении нерва функции языка не страдают.
В случае синдрома Сладера (невралгии крыловидно-небного узла) возникают характерные боли в окологлазничной области, области верхней челюсти и корня носа, иногда – в деснах и зубах нижней челюсти.
Однако они нередко распространяются и на область уха, виска, затылка, лопатки и шеи, иногда на область плеча или предплечья и очень редко – на область кисти. Боли сопровождаются яркими вегетативными симптомами в виде отечности и покраснения лица, слезотечения, насморка, а также одышки, тошноты, рвоты, фотофобии и судорог мышц мягкого нёба. Такой приступ может длиться нескольких часов, а иногда и несколько суток. Он возникает ночью или под влиянием света либо звука.
При синдроме Оппенгейма (невралгии носоресничного узла) появляются интенсивные жгучие боли в области глаза и позади глазного яблока, иррадиирующие в переносицу.
Продолжительность приступа – от 15 минут до 3 часов. Боли возникают в ночное время, одновременно на коже носа появляется герпес, а в глазу – характерные изменения в виде кератита, конъюнктивита, герпеса роговицы и т. д.
У многих больных между приступами из одной ноздри выделяется обильный секрет, а также развиваются фотофобия и слезотечение.
В случае прозопалгии (одонталгии) болят все зубы верхней и нижней челюстей. При этом заболеваний зубов может и не быть. Одонталгия возникает при стенокардии, гипертонии и некоторых болезнях внутренних органов.
Резкое усиление боли наблюдается при постукивании по зубу или десне. Однако при этом не наблюдаются расстройства чувствительности по ходу тройничного нерва, не бывает локальных вегетативных изменений лица.
Синдром альвеолярных нервов возникает при заболеваниях зубов, реже – нёба, десен, слюнных желез, а также после операций на нижней или верхней челюсти, после удаления зуба, в результате которого развился инфильтрат в десне и гайморит. В может быть бывает вовлечен как нижний, так и верхний альвеолярный нерв. Появляются болевой синдром, парестезии, чувство распирания или стягивания в десне и зубах, иногда – в губах, языке и подбородке. Это сильно мешает при глотании, разговоре и пр.
При дальнейшем развитии заболевания любой раздражитель вызывает жжение и боль, которая переходит при этом на область щеки. Она отдает в противоположную челюсть и (редко) в ухо. В формировании синдрома участвуют тройничный нерв и некоторые вегетативные узлы.
Лицевая каузалгия бывает связана с экстракцией зуба, однако она может возникнуть и через значительный промежуток времени после его удаления. Для каузалгии характерна сильная боль режущего или жгучего характера, которая очень трудно переносится. Болевой синдром сочетается с местными отеками, пигментацией, уплотнением десен и пр.
Бруксизм – это скрежетание зубами, наблюдающееся в ночное время, или сжимание зубов в течение дня. Данное заболевание возникает в результате сокращения (спазма) височных и жевательных мышц и имеет неврогенный характер. Такого рода расстройство наблюдается при патологическом прикусе, аллергии или неправильно подобранных протезах зубов. Бруксизм сопровождается болями в лицевой области, шумом в ушах и расстройствами сна.
Он может привести к нарушениям прикуса, патологическому стиранию зубов, артрозу суставов челюсти и периодонтиту.
Традиционные методы лечения.
Невралгии, в частности невралгию тройничного нерва, лечат физиотерапевтическими процедурами и медикаментозными средствами. В некоторых случаях нужно хирургическое вмешательство. В качестве профилактики врачи рекомендуют закаливать организм.
Народные методы лечения.
Рецепт 1.
Ингредиенты.
Репчатый лук – 1 штука.
Способ приготовления.
Лук очистить и пропустить через мясорубку. Полученную кашицу выложить в марлю, выжать сок, смочить в нем ватный тампон и приложить к больному месту.
Рецепт 2.
Ингредиенты.
Чеснок – 1 головка.
Лимонный сок – 3–5 капель.
Способ приготовления.
Чеснок очистить, пропустить через чеснокодавилку, залить водой так, чтобы она только покрыла кашицу, и варить в течение 5 минут, после чего остудить и добавить лимонный сок. Полученную смесь охладить, выложить на марлевую салфетку и приложить к больному месту. Когда компресс согреется, приготовить новый и поступать таким же образом до исчезновения болей.
Немикробные поражения зубов.
Небактериальные поражения зубов бывают врожденными и приобретенными.
Причинами, вызывающими их, могут быть как внутренние, так и внешние факторы, например наследственные (генетические). Условно их подразделяют на 2 группы: возникшие в период формирования зубов (флюороз, гипоплазия, гиперплазия, мраморная болезнь и др.) и появившиеся после их прорезывания (клиновидный дефект, эрозия, гиперестезия, некроз, патологическая стираемость, травмы).
Гипоплазия.
Гипоплазия является пороком развития, при котором происходит недоразвитие тканей зуба. Крайнее выражение недоразвития называют аплазией, при которой отсутствует либо весь зуб, либо его эмаль.
Гипоплазия молочных зубов формируется во внутриутробном периоде в том случае, если в организме беременной имеются соответствующие нарушения. Это может быть следствием токсоплазмоза, краснухи, токсикоза или резус-конфликта между матерью и плодом. Гипоплазия постоянных зубов возникает в результате нарушения минерализации и формирования зубов, что чаще всего происходит при рахите, тетании, болезнях желудочно-кишечного тракта, психических нарушениях, тяжелых инфекциях и алиментарной дистрофии.
Местная гипоплазия может развиться вследствие механической травмы в развивающемся фолликуле зуба или воспалительного процесса в нем. Механическая травма возникает в зачатке любого зуба при вывихе или травме челюсти.
В зависимости от причин возникновения различают местную, очаговую и системную гипоплазию. Клинически это может выражаться в изменениях цвета эмали, структуры ткани зуба или в отсутствии эмали. Поскольку гипоплазия бывает как на молочных, так и на постоянных зубах, ее локализация на коронке зависит от того, в каком возрасте ребенок перенес то или иное заболевание. Ее выраженность также зависит от его тяжести. Например, при слабо выраженном нарушении обменных процессов на ткани зуба наблюдаются так называемые меловые пятна, а при выраженном нарушении обмена веществ – сильное недоразвитие эмали вплоть до полного ее отсутствия.
При системной гипоплазии изменяется цвет зубов. Это проявляется симметрично расположенными пятнами различной формы. Как правило, никаких неприятных ощущений гипоплазия не вызывает. Наружный слой пятен всегда блестящий и гладкий, а в течение жизни они не меняют ни цвета, ни формы.
Чаще всего встречается точечная гипоплазия в виде отдельных изменений эмали, расположенных на язычной или вестибулярной поверхности зубов. Сразу после прорезывания эмаль на зубе имеет нормальный цвет, после чего со временем пигментируется. В любом случае она остается гладкой и плотной. Нередко гипоплазия выглядит как одиночная поперечная борозда на зубной коронке. Эта форма заболевания получила название бороздчатой.
Самой тяжелой и редко встречающейся формой гипоплазии является аплазия – полное отсутствие эмали.
В этом случае, помимо эстетического дефекта, появляются болевые ощущения при воздействии различного рода раздражителей – механических, температурных или химических.
Диагностика гипоплазии.
Диагноз «гипоплазия» ставят на основании результатов осмотра и жалоб больного. При этом используют люминесцентные и цветные тесты. В том случае, если очаг поражения обработать раствором метиленового синего, он не окрасится. Так можно отличить гипоплазию от кариеса в стадии пятна. Кроме того, при люминесцентном освещении пораженные гипоплазией участки дают более интенсивное свечение, чем здоровая эмаль.
Гиперплазия.
Гиперплазия – это избыточное образование тканей зуба при развитии (эмалевые капли). Причины возникновения этого явления не установлены, так как эмалевые капли образуются только у 1,5 % всех пациентов зубных врачей.
Они могут быть расположены у шейки зуба на границе цемента и эмали, а иногда и в области корней. В некоторых случаях данное образование имеет вид бугорка, оно отграничено от зуба и своей формой напоминает каплю размером от 1 до 4 мм. Покрывающая его эмаль отграничена от эмали зуба полоской цемента, а в некоторых случаях внутри капли имеются полости с пульпой. Гиперплазия клинически никак себя не проявляет. Функции эмали при этом не нарушаются. Эту особенность нужно учитывать при изготовлении зубных протезов.
Эндемический флюороз.
Эндемический флюороз является системным заболеванием, проявляющимся в нарушении развития тканей зуба и обусловленном употреблением в пищу продуктов и воды с большим содержанием фтора.
Это широко представленный в природе микроэлемент, а его оптимальное содержание в продуктах питания и воде обеспечивает нормальное развитие зубной ткани.
Основной его источник – питьевая вода. Если в ней содержится больше фтора, чем требуется организму, у человека развивается флюороз, первым признаком которого является крапчатость эмали.
Что происходит?
Избыток фтора, поступая в организм, воздействует на амелобласты, в результате чего происходит разрушение зубной эмали. Возможно, это случается из-за избыточного синтеза фторапатита.
Химические исследования показали, что при этом не наблюдаются резкие нарушения состава эмали, однако в ней может содержаться избыточное количество фтора. От характера данных изменений зависит тяжесть заболевания.
Флюорозом поражаются только постоянные зубы, причем даже у тех людей, которые жили в эндемическом очаге от 3 до 4 лет. Если повышение количества фтора в воде было незначительным, поражаются только верхние или нижние резцы, а когда концентрация фтора велика – все зубы.
Степени флюороза.
Поврежденные зубы покрыты матовой эмалью с желто-коричневыми пятнами. При I степени заболевания цвет эмали практически не меняется, а при II степени изменения в виде полосок и мелких пятнышек занимают до 25 % площади коронок зубов. Это так называемая штриховая форма заболевания, которая поражает боковые и центральные резцы верхней челюсти, реже – нижней. При III степени поражения пятна и полосы занимают уже 50 % площади зуба (пятнистая форма). Изменение эмали носит более выраженный характер и поражает в основном клыки и резцы. Пятна меловидные и расположены на разных участках зубных коронок. При IV степени флюороза отдельные участки зубов окрашены в желтый или коричневый цвет (меловидно-крапчатая форма) и расположены на зубах всех групп. Самая тяжелая – V степень флюороза: на фоне окрашенной в коричневый цвет эмали виднеются пятна в виде эрозий и ямок. Эта форма получила название эрозивной, так как в данном случае имеются поражения тканей зуба тяжелой степени, а эмаль может стираться до самого дентина.
Диагностика флюороза.
Диагноз «флюороз» ставят на основании осмотра пациента, клинической картины заболевания и эпидемиологических данных.
Наследственные поражения зубов.
Мраморная болезнь – так называемый врожденный остеосклероз. Она проявляет себя не только дефектом зубов, но и диффузным остеосклерозом многочисленных костей скелета. Мраморная болезнь может иметь доброкачественное и злокачественное течение. В первом случае развивается склероз скелетных костей, в том числе и костей челюсти, а также наблюдаются аномалии при прорезывании зубов. Зубы после прорезывания имеют меловой оттенок, эмаль на них хрупкая и быстро стирается, дентин тоже стирается, в результате чего они полностью разрушаются.
При дисплазии Стентона – Капдепона бывают поражены как молочные, так и постоянные зубы. При этом эмаль имеет свойство откалываться от зуба. Лишь небольшие ее участки сохраняются у шеек зубов и на их боковых поверхностях. Обнажившийся дентин окрашен в коричневый цвет и прозрачен настолько, что становится видна пульпа. Однако при этом не наблюдается гиперестезия, болезненность появляется только в результате травм десневых сосочков в процессе пережевывания пищи. Корни зубов бывают нормальными, но иногда истонченными и укороченными. В области верхушек могут наблюдаться разрежения ткани костей даже при отсутствии кариозного поражения. Кроме того, могут возникать кисты и свищевые ходы. Данный дефект устраняют ортопедическими методами.
Эктодермальная дисплазия характеризуется нарушением развития эктодермальных образований. Проявляется общим недоразвитием волос, ногтей, слезных и слюнных желез вплоть до полного их отсутствия. Такие больные имеют седловидный выступающий лоб и толстые губы. Эмаль зубов у них очень хрупкая, быстро стирается и откалывается, а обнажающийся дентин окрашен в коричневый цвет.
При несовершенном амелогенезе нарушается образование эмали, выражающееся в системном нарушении минерализации и структуры как молочных, так и постоянных зубов. При этом зубы меняют цвет и частично или полностью теряют свои ткани. Для данной патологии характерна различная степень нарушения структуры эмали, хотя размеры и форма зубов не изменены. Основой патологии являются изменения функции эктодермальных образований. Несовершенный амелогенез в одинаковой степени поражает и мужчин, и женщин. Люди с несовершенным амелогенезом, как правило, являются практически здоровыми, так как особых изменений со стороны органов и систем у них не наблюдается.
Несовершенный дентиногенез развивается вследствие нарушений развития дентина корневой и коронковой части зубов, что ведет за собой патологическую подвижность зубов и раннюю их потерю. При этом они имеют обычную форму и размеры, почти не подвержены кариесу, но очень чувствительны к различным раздражителям, особенно термическим. Вокруг зубов нередко возникает гингивит. На рентгенограмме видны укороченные корни зубов с несформированными верхушками, а вокруг них – деструктурированная костная ткань. Полости зубов и корневых каналов при этом заполнены дентином.
Несовершенный остеогенез распознают по голубым склерам, глухоте и изменению в строении зубов. Основой заболевания является недостаточное количество минеральных солей в костях и тканях зубов.
Поражению подвергаются как молочные, так и постоянные зубы. После того как зубы прорезались, эмаль отстает от дентина и тот быстро стирается. При этом заболевании размеры коронок зубов несколько уменьшенные.
Гипофосфатазию распознают по деформации конечностей и их частым патологическим переломам.
Основой данного заболевания является врожденное нарушение синтеза щелочной фосфатазы. При этом наблюдаются гипоплазия эмали, недостаточное развитие корней зубов и преждевременное их рассасывание, что способствует их раннему выпадению. На рентгеновском снимке можно увидеть недоразвитые альвеолярные отростки и остеопороз костей челюсти, сопровождаемый рассасыванием корней молочных зубов.
Патологическая стираемость.
Патологической стираемостью зубов называют повышенную убыль костной ткани зуба, сопровождающуюся нарушением его формы. При этом заболевании нарушается анатомическая форма зубов: режущей или жевательной поверхности коронки. Самой частой причиной стираемости является утрата части зубов и отсутствие на их месте протезов. В этом случае нагрузка на оставшиеся зубы увеличивается, поэтому они, не справляясь с дополнительными нагрузками, могут усиленно стираться.
Повышенная стираемость возникает и при неправильном прикусе, когда вполне здоровые зубы слишком интенсивно соприкасаются жевательными и режущими поверхностями, травмируя друг друга в процессе приема пищи. Еще одной ее причиной является бруксизм, проявляющийся в скрежете зубами во время сна, что губительно сказывается на целостности эмали. Повышенная стираемость может развиться и из-за заболеваний зубов или недостаточного количества поступающих в организм минеральных солей.
У людей, работающих на предприятиях по производству кислот, при осмотре обнаруживают равномерное патологическое стирание зубов: острые края резцов и выпуклые поверхности коренных зубов у них сглаженные, а местами сквозь эмаль проступает дентин. У таких рабочих с многолетним стажем зубы могут стереться до самой шейки.
Основными признаками утраты эмали в результате контакта с кислотами являются оскомина и ощущение шероховатости при соприкосновении языка с поверхностью зубов.
Повышенная стираемость может развиться и в результате эндокринных нарушений: при болезнях щитовидной железы, сахарном диабете, заболеваниях гипофиза и т. д. При этом механизм стирания бывает обусловлен пониженной сопротивляемостью тканей зуба к механическим нагрузкам. Данная патология возникает при мраморной болезни, флюорозе, синдроме Стентона – Капдепона, а также при недоразвитии дентина или эмали.
Для патологической стираемости зубов характерно быстрое течение: за короткое время человек может потерять значительный процент эмали и дентина.
При прямом прикусе стираются жевательные поверхности и режущие края всех зубов, а при глубоком – только небные передних резцов и губные – коренных.
Однажды возникнув, патологическая стираемость постепенно нарастает: углубляются места обнаженного дентина, вследствие чего места стирания имеют вид кратеров из-за острых выступов остатков эмали. Возникновение фасеток в виде кратеров объясняется разной твердостью эмали и дентина. Последний является более мягким веществом, поэтому его стирание происходит быстрее.
Патологическое стирание зубов имеет 3 степени. При I стираются режущие края и бугорки зубов, при II – вся коронка вплоть до контактной площадки, при III – вся коронка до десны. Стиранию подвержены не только дентин и эмаль, но и заместительный (вторичный) дентин. Кроме того, этот процесс вызывает реакцию со стороны пульпы, которая выражается в защитном отложении заместительного дентина, деформирующего зубную полость, а в некоторых случаях вызывающего полное ее заращение.
При дистрофическом изменении пульпы образование вторичного дентина может не успевать за процессом его потери. Из-за этого пульпа может погибнуть еще до перфорации зубной полости. Стирание эмали, как правило, сопровождается повышенной чувствительностью зубов к химическим и термическим раздражителям. В том случае, если пластические свойства пульпы сохранены, гиперестезия быстро исчезает, так как новый слой дентина образуется достаточно быстро, что создает защитный барьер между пульпой и внешней средой.
В случае повышенного стирания зубов нередко возникают воспалительные процессы в области верхушки корня: гранулематозные или гранулирующие периодонтиты, кисты и пр. Это происходит даже без поражения зуба кариесом. Такого рода явления также развиваются ввиду гибели пульпы.
Виды и формы патологической стираемости.
Начальным проявлением стирания зубов является их повышенная чувствительность сначала к температурным раздражителям, затем к химическим, а при развитии процесса – и к механическим. Процесс может захватить самые разные поверхности зубов: губные, жевательные, небные, режущие и пр. В зависимости от локализации процесса выделяют 3 различные формы патологической стираемости: горизонтальную, вертикальную и смешанную.
При вертикальной форме и нормальном прикусе очаги стертости обнаруживают на небной поверхности передних верхних зубов и губной поверхности передних нижних. Если перекрытие зубов обратное, тогда участки стертости на резцах расположены иначе: на верхних – с губной стороны, а на нижних – с язычной. Для горизонтальной формы патологической стираемости характерна убыль твердых тканей с горизонтальных поверхностей зубов, в результате чего на режущей и жевательной поверхностях образуются фасетки.
Стираемость обычно охватывает одновременно и нижний, и верхний зубные ряды. В некоторых случаях зубы теряют эмаль только на верхней челюсти.
Смешанная форма патологической стираемости может развиваться как в горизонтальной, так и в вертикальной плоскостях и носить разлитой или ограниченный характер. Локализованная стираемость захватывает отдельные группы зубов или даже одиночные зубы, не распространяясь на всю зубную дугу. Чаще всего такого рода патология наблюдается на передних резцах, но может распространиться и на моляры или премоляры. При разлитой (генерализованной) форме стираемость распространяется на всю зубную дугу.
В зависимости от компенсаторной реакции повышенная стираемость зубов подразделяется на суб-компенсированную, компенсированную и некомпенсированную. Эти формы компенсации утраченной эмали и дентина наблюдаются как при локализованной, так и при генерализованной форме заболевания. Например, некомпенсированная локализованная стираемость характеризуется снижением высоты коронки зуба или группы зубов, в результате чего между ними образуются щели. При этом высота лица и межальвеолярные промежутки сохраняются за счет неповрежденных зубов.
При компенсированной локализованной стираемости коронки отдельных зубов также теряют высоту. Однако поврежденные зубы при этом сохраняют контакт со своими антагонистами за счет так называемой вакантной гипертрофии, то есть увеличения альвеолярной части зуба, что приводит к его удлинению. При этом высота лица и межальвеолярная высота остаются неизменными.
Некомпенсированная генерализованная стираемость ведет к уменьшению высоты зубных коронок, что сопровождается снижением высоты лица и межальвеолярной высоты. При этом нижняя челюсть постепенно приближается к верхней, в некоторых случаях с дистальным смещением. Рентгенологическое обследование таких больных показывает следующее: вертикальные размеры всех зубов уменьшаются за счет укорочения коронок; деформируются окклюзионные поверхности; уменьшаются глубина перекрытия резцов и межальвеолярная высота; становятся заметными зубно-альвеолярные укорочения I премоляров и клыков; сокращается длина корней премоляров и передних зубов; альвеолярные части верхних премоляров и передних резцов уменьшаются; конфигурация нижней челюсти изменяется за счет уменьшения ее угла; нижняя челюсть приближена к верхней; площадь лица и его вертикальные размеры уменьшенные; зубные дуги сокращенные.
Субкомпенсированная форма генерализованной стираемости зубов возникает вследствие недостаточно выраженного зубно-альвеолярного роста, за счет чего невозможно компенсировать потери твердых тканей зуба. Данное явление способствует постепенному сближению челюстей и уменьшению вертикального размера лица.
Кроме того, повышенная стираемость зубов может сопровождаться частичной их потерей, патологией суставов челюсти и жевательных мышц. При этом общая картина заболевания становится более сложной.
Клиновидный дефект.
Клиновидным дефектом называют дефект тканей зуба клиновидной формы. Происхождение этой патологии изучено мало: по одной из версий, он может образоваться из-за пользования зубной щеткой. При этом у людей с доминирующей правой рукой дефекты появляются слева, а у левшей – с правой стороны. Чаще всего клиновидный дефект развивается в пожилом возрасте и является одним из симптомов заболеваний пародонта.
Поражению обычно подвержены зубы, выступающие из зубного ряда: чаще всего это премоляры и реже – моляры и резцы. В возникновении этого заболевания не последнюю роль играют кислоты, хотя врачи не склонны считать их воздействие его причиной. Тем не менее органические кислоты, поступая в полость рта вместе с пищей, способствуют его развитию. Еще одним провоцирующим фактором являются заболевания эндокринной и нервной систем, а также болезни желудочно-кишечного тракта.
В подавляющем большинстве случаев клиновидное изменение зубов не сопровождается никакими неприятными ощущениями. Чаще всего больные жалуются на дефекты ткани зубной шейки. Клиновидный дефект развивается очень медленно, при его углублении не возникает ни размягчения, ни распада тканей зуба. Только в редких случаях больной начинает реагировать на температуру пищи, наличие в ней кислоты или прикосновение механических раздражителей. Характер проявлений заболевания зависит от того, насколько быстро убывает костная ткань зубов. Если истирание проходит медленно и заместительный дентин откладывается интенсивно, никаких болей человек не ощущает. Они появляются в тех случаях, когда образование заместительного дентина недостаточное или происходит медленнее, чем стираются костные ткани.
По местоположению клиновидный дефект может быть коронковым, пришеечным или корневым. На ранней стадии он выглядит как поверхностная ссадина или щель, которую трудно разглядеть. Затем щель расширяется и становится похожей на клин. Его края ровные, дно твердое, а стенки как отполированные. В некоторых случаях появляется легкая болезненность зубов при температурном, химическом или механическом раздражении. Когда дефект расположен близко к зубной полости, становится видна пульпа. Со временем он достигает такой глубины, что коронка зуба может отломиться.
Клиновидный дефект может развиться как на одном зубе, так и на группе зубов. В обоих случаях поражение располагается с одной стороны в придесневой плоскости, а с другой – в плоскости, расположенной под углом к горизонтальной.
Большая часть дефектов находится у шеек зубов, на губных и щечных поверхностях, из-за чего больные предъявляют жалобы по поводу неэстетичного вида передних зубов.
Некроз костных тканей зуба.
Некроз костных тканей зуба – тяжелое заболевание, приводящее к потере зубов. Его причинами могут быть как эндогенные, так и экзогенные факторы. К первым относят эндокринные расстройства, заболевания мозга, наследственные болезни зубов и хронические интоксикации.
В зависимости от причин возникновения некроз подразделяют на кислотный и пришеечный. Последний часто встречается у женщин во время беременности и у больных гипертиреозом. При пришеечном некрозе очаги поражения костной ткани образуются на вестибулярной поверхности зуба, в области шеек резцов, премоляров и иногда моляров.
Сначала на поверхности зуба появляются меловые полоски с блестящей гладкой поверхностью. Со временем площадь поражения увеличивается, эмаль утрачивает блеск и на ощупь становится шероховатой. Затем она полностью исчезает, обнажая дентин. При этом границы дефекта становятся нестабильными и отмечается тенденция к увеличению площади некротизированных тканей. Оставшаяся эмаль становится рыхлой, а пораженный зуб – чувствительным ко всем раздражителям (кислотным, термическим и механическим).
Когда болезнь начинает поражать дентин, образуется полость, подобная кариозной. Ее пломбируют, предварительно проведя курс реминерализации, и обрабатывают зуб лаком, содержащим фтор.
Кислотный некроз обычно связывают с воздействием кислоты на эмаль зуба. При этом резистентность тканей снижается.
Самые серьезные изменения зубов бывают у людей, работающих на химических заводах, производящих кислоты. Повреждающее воздействие на зубы оказывают уксусная, серная, азотная, ортофосфорная и молочная кислоты, а также щелочи и ряд других химических веществ.
В воздухе производственных цехов скапливаются пары химических веществ, попадающие в полость рта и растворяющиеся в слюне. Последняя становится кислотной и вымывает кальций из тканей зубов.
При лечении гастрита используется хлористоводородная кислота, попадание которой на зубы также вызывает кислотный некроз.
Если на таком фоне на зубы воздействуют и механические факторы, это приводит к быстрой потере как эмали, так и дентина.
Первые симптомы кислотного некроза – это оскомина и повышенная чувствительность к механическим и температурным раздражителям, причем боли могут возникать как при наличии раздражителя, так и самопроизвольно. В некоторых случаях зубы словно прилипают друг к другу при смыкании. С течением времени все ощущения притупляются, так как полным ходом идут процесс замещения дентина и дистрофические изменения пульпы (или даже ее некроз).
Если болезнь прогрессирует, эмаль становится шероховатой и матовой, иногда приобретая грязно-серый оттенок. Стирание тканей зубов выражено резко: сначала некроз поражает клыки и резцы, а затем распространяется на другие зубы. Коронки пораженных зубов резко укорачиваются, режущие края сглаживаются, а сама коронка становится клиновидной. Постепенно передние зубы разрушаются вплоть до края десны.
Эрозия зуба.
Эрозия зубов – это прогрессирующее заболевание, связанное с чашеобразной убылью эмали и дентина. Причины ее развития остаются невыясненными, однако международная классификация болезней выделяет несколько ее видов:
• Профессиональная, связанная с работой на химических производствах;
• Обусловленная рвотой или персистирующей регургитацией;
• Связанная с употреблением в пищу большого количества кислых соков, цитрусовых;
• Связанная с приемом некоторых медикаментов;
• Идиопатическая;
• Неясного происхождения.
При эрозии поражения зубов симметричные. Процесс начинается с небольшого углубления в эмали на вестибулярной поверхности зуба. Со временем дефект увеличивается и переходит на дентин.
Дно эрозии обычно желтого цвета, блестящее, гладкое, плотное и в начале заболевания имеет правильную округлую форму.
При дальнейшем развитии эрозия теряет свои правильные очертания, а ее края захватывают интактную поверхность зуба.
Эрозия зуба имеет 3 степени тяжести, в зависимости от характера поражения тканей:
1. Поражение верхних слоев эмали.
2. Локализованные очаги поражения эмали, а впоследствии и дентина, причем его слой обнажается примерно на треть всей пораженной поверхности.
3. Генерализованное поражение зубов: обнаженный дентин виден на поверхности, занимающей более трети поверхности эрозии.
Различают также стабилизированную и активные стадии этого заболевания, хотя практически все эрозивные поражения зубов имеют хронический характер. Однако при активной стадии эрозии происходит более быстрое убывание тканей зуба, часто сопровождающееся гиперестезией. Стабилизированная стадия протекает более спокойно. Интересно и то, что ни на центральных, ни на боковых нижних резцах эрозии не возникают.
Гиперестезия.
Гиперестезия – это повышенная чувствительность зубов к химическим, механическим и температурным раздражителям. Причинами, ее вызывающими, могут быть заболевания пародонта, при которых обнажаются корни зубов. Как один из симптомов гиперестезия наблюдается при кариесе, патологической стираемости и других болезнях зубов, связанных с частичной утратой костной ткани.
Нередко встречается послеоперационная гиперестезия, возникающая после неправильной пломбировки зубов. При неповрежденных зубах гиперестезия появляется в результате высокой проницаемости эмали повышенным восприятием боли нервными окончаниями зубов. Она может быть распространенной и ограниченной.
Последняя появляется в области одного или небольшой группы зубов при некариозном поражении или кариозных полостях, а также после пломбирования зубов. У больного отмечаются оскомина и резко выраженная реакция на химические, физические и температурные раздражители.
Генерализованная гиперестезия захватывает все зубы и сопровождается обнажением корней и шеек при множественном кариесе, болезнях пародонта, патологической стираемости, эрозии зубов и пр. Что касается происхождения гиперестезии, различают связанную с утратой эмали и обнажением дентина и не связанную с этими явлениями формы.
Доврачебная помощь.
Несмотря на то что в наши дни открылось множество стоматологических клиник, круглосуточно работают очень немногие из них, да и не у каждого человека есть возможность сходить к стоматологу в любое время суток. Тем не менее зубная боль может возникнуть неожиданно и, главное, не всегда в подходящее время. И многие вынуждены терпеть ее до тех пор, пока не откроется ближайшее медицинское учреждение. А справиться с болью, например, при флюсе могут только сильнодействующие лекарственные препараты. Кроме того, в обычной домашней аптечке не всегда бывает даже анальгин. Поэтому многие используют для облегчения боли проверенные народные средства, которыми пользовались наши прабабушки. Они и до нынешних дней не потеряли своей актуальности.
Помощь при зубной боли.
Приведенные ниже рецепты помогут вам на время устранить боль, пока не пришло время идти на прием к стоматологу.
Рецепт 1.
Набрать в рот теплую воду и полоскать в течение 20–30 секунд. Если зубную боль вызвала частица пищи, застрявшая между зубами или в кариозной полости, неприятные ощущения пройдут.
Рецепт 2.
Потереть кубиком льда область между суставами большого и указательного пальцев, слегка надавливая на кожу. Процедуру проводить в течение 5–6 минут.
Рецепт 3.
Набрать в рот разведенный спирт или водку и подержать несколько минут около больного зуба. Постепенно боль ослабнет, так как десны впитают в себя некоторое количество алкоголя.
Рецепт 4.
При ноющей боли положить в рот между больным зубом и щекой тщательно промытый лист валерианы или конского щавеля. Его можно также пожевать.
Рецепт 5.
Избавиться от застрявшего кусочка пищи можно с помощью зубной нити или деревянной зубочистки. Необходимо соблюдать осторожность: зубной нитью или зубочисткой можно повредить десну, что крайне нежелательно.
Рецепт 6.
Ингредиенты.
Поваренная соль – 1 ч. л.
Вода – 200 мл.
Способ приготовления.
Растворить соль в теплой воде и после очередного приема пищи прополоскать ею рот.
Вода должна иметь температуру, близкую к температуре тела.
Рецепт 7.
Смазать больной зуб маслом гвоздики.
Рецепт 8.
Ингредиенты.
Листья репы – 20 г.
Вода – 200 мл.
Способ приготовления.
Листья репы измельчить, залить крутым кипятком и оставить на 20 минут, после чего процедить. Готовый настой использовать для полоскания рта.
Рецепт 9.
Стараться не жевать больным зубом и держать рот закрытым, чтобы холодный воздух не раздражал больной зуб.
Рецепт 10.
Каждые 4–5 часов принимать по 1 таблетке аспирина.
Рецепт 11.
Ингредиенты.
Трава полыни горькой – 1 ч. л.
Вода – 400 мл.
Способ приготовления.
Сушеную траву полыни измельчить, залить крутым кипятком и настаивать, укутав, 20 минут, после чего процедить.
Приготовленным средством полоскать рот.
Рецепт 12.
К области больного зуба или щеке приложить кусочек льда. Компресс держать 15 минут. Ни при каких обстоятельствах не делать горячих компрессов: если десна нагноилась, ваше состояние только ухудшится, так как тепло способствует развитию воспалительного процесса.
Рецепт 13.
Ингредиенты.
Измельченный сушеный цикорий – 1 ст. л.
Столовый уксус – 5 капель.
Вода – 200 мл.
Способ приготовления.
В кипящую воду добавить уксус, залить ею цикорий и тщательно перемешать. Затем накрыть крышкой и оставить на 20 минут, после чего процедить. Готовым настоем полоскать рот до визита к врачу.
Рецепт 14.
Прикладывать к больному зубу ломтик сырой свеклы.
Рецепт 15.
Ингредиенты.
Листья подорожника – 1 ст. л.
Вода – 200 мл.
Способ приготовления.
Листья подорожника измельчить, залить крутым кипятком и держать на водяной бане в течение 15 минут. Готовый отвар процедить, остудить до температуры тела и полоскать им рот до посещения врача.
Рецепт 16.
Ингредиенты.
Трава барвинка малого – 2 ч. л.
Вода – 200 мл.
Способ приготовления.
Траву барвинка залить крутым кипятком и настаивать 20 минут, после чего процедить. Приготовленным средством полоскать рот до визита к врачу.
Рецепт 17.
В ушную раковину со стороны больного зуба положить кусочек репчатого лука, завернутый в марлю.
Рецепт 18.
Ингредиенты.
Измельченная репа – 2 ст. л.
Вода – 200 мл.
Способ приготовления.
Кашицу из репы залить крутым кипятком и настаивать 20 минут, после чего процедить. Приготовленным средством полоскать рот до визита к врачу.
Рецепт 19.
Ингредиенты.
Трава горичника – 25 г.
Спирт – 100 мл.
Способ приготовления.
Свежую траву горичника тщательно измельчить, залить спиртом и перемешать. В полученном средства смачивать марлевую салфетку и прикладывать ее к больному зубу.
Рецепт 20.
Ингредиенты.
Корень аира – 20 г.
Спирт – 100 мл.
Способ приготовления.
Корень аира измельчить, залить спиртом и держать в стеклянной емкости под крышкой в течение 8 дней, периодически встряхивая. Готовую настойку процедить, смочить ею ватный тампон и приложить его к больному зубу.
Рецепт 21.
Между больным зубом и десной положить кусочек свежего свиного сала и держать в течение 15–20 минут.
Рецепт 22.
Ингредиенты.
Березовые почки – 25 г.
Спирт – 100 мл.
Способ приготовления.
Березовые почки насыпать в стеклянную емкость, залить спиртом, плотно укупорить и настаивать 8 дней, регулярно встряхивая, после чего процедить. В готовой настойке смочить марлевую салфетку и приложить к больному зубу.
Рецепт 23.
Ингредиенты.
Незрелые коробочки мака – 20 г.
Молоко – 200 мл.
Способ приготовления.
Коробочки мака положить в молоко, вскипятить и варить 10 минут, после чего процедить.
Полученное средство остудить до комнатной температуры, набрать в рот и держать до ослабления боли.
Рецепт 24.
Принимать настойку валерианы 3 раза в день по 20 капель на прием.
Рецепт 25.
Очистить зубчик чеснока и натереть им запястье с внутренней стороны. После этого пропустить его через чеснокодавилку, кашицу выложить на марлю и прибинтовать к запястью в месте, где прощупывается пульс, на 15–20 минут.
Если больной зуб расположен слева, все манипуляции нужно проделывать с правой рукой, если справа – наоборот.
Рецепт 26.
Скипидаром из лиственницы смочить мягкую тряпочку и приложить ее к щеке со стороны больного зуба. Сверху следует положить пергаментную бумагу и завязать полученный компресс хлопчатобумажным платком.
Рецепт 27.
К шее рядом с затылком приложить компресс из тертого корня хрена.
Рецепт 28.
Ингредиенты.
Листья шалфея – 1 ст. л.
Вода – 200 мл.
Способ приготовления.
Листья шалфея залить кипящей водой и оставить на 15–20 минут, затем остудить до комнатной температуры и полоскать рот несколько раз в день до момента обращения к врачу.
Рецепт 29.
Сделать из ваты шарик небольшого размера, смочить его в камфарном спирте и приложить к больному зубу на некоторое время.
Рецепт 30.
Ингредиенты.
Трава гусиной лапчатки – 1 ст. л.
Вода – 200 мл.
Способ приготовления.
Траву лапчатки измельчить, залить крутым кипятком и варить 15 минут на слабом огне.
Готовое средство процедить, остудить до комнатной температуры и полоскать им рот несколько раз в день.
Рецепт 31.
Полоскать рот настоями тысячелистника обыкновенного, змееголовника молдавского или корня аира.
Рецепт 32.
Ингредиенты.
Трава чабреца – 1 ст. л.
Трава руты – 1 ст. л.
Листья шалфея – 1 ст. л.
Вода – 200 мл.
Способ приготовления.
Растительные ингредиенты выложить в неокисляющуюся посуду, залить крутым кипятком и оставить под крышкой на 20 минут, после чего процедить. Теплым настоем полоскать рот до визита к стоматологу.
Рецепт 33.
Ингредиенты.
Тертый корень хрена – 100 г.
Хлебный квас – 200 мл.
Соль.
Способ приготовления.
Тертый корень хрена залить квасом, посолить, набрать смесь в рот и держать до прекращения боли.
Рецепт 34.
Ингредиенты.
Зеленый чай – 200 мл.
Чеснок – 3 зубчика.
Способ приготовления.
Приготовить крепкий настой зеленого чая. Чеснок очистить, пропустить через чеснокодавилку и смешать с чаем.
Приготовленным средством полоскать рот. Если вас беспокоит запах чеснока, можно после процедуры пожевать немного сухого зеленого чая.
Рецепт 35.
Ингредиенты.
Листья шалфея – 1 ст. л.
Лимон – 1 штука.
Вода – 200 мл.
Способ приготовления.
Лимон вместе с кожурой пропустить через мясорубку. 1 ст. л. полученной массы смешать с измельченными листьями шалфея, залить крутым кипятком и настаивать в термосе 1 час.
При зубной боли полоскать рот приготовленным средством каждые 30 минут.
Рецепт 36.
Ингредиенты.
Лимонный сок свежеотжатый – 1 ст. л.
Нашатырный спирт – 0,5 ч. л.
Способ приготовления.
В неокисляющейся посуде смешать нашатырный спирт и лимонный сок, смочить в смеси ватный тампон, приложить его к поврежденному зубу и держать, пока боль не утихнет.
Рецепт 37.
Прикладывать к больному зубу листья индийского лука. Данную процедуру нужно проводить очень осторожно, так как они ядовиты.
Рецепт 38.
Разрезать пополам луковицу и привязать половинку к большому пальцу руки рядом с ногтем. Если больной зуб расположен с правой стороны десны, ее привязывают к пальцу левой руки, и наоборот.
Рецепт 39.
Ингредиенты.
Столовый уксус – 1 ст. л.
Корень морозника – 1 штука.
Вода – 400 мл.
Способ приготовления.
Корень морозника тщательно измельчить, залить горячей водой с уксусом и варить в течение 30 минут, после чего аккуратно процедить и остудить до температуры тела. Готовым средством полоскать рот до исчезновения острой боли. Можно также натирать десну рядом с больным зубом порошком из корня морозника.
Рецепт 40.
Десну рядом с больным зубом смазывать свежим соком сабельника.
Рецепт 41.
Ингредиенты.
Измельченная корица – 1 ст. л.
Мед – 1 ст. л.
Способ приготовления.
Порошок корицы смешать с медом и полученным средством смазывать больной зуб.
Рецепт 42.
Ингредиенты.
Сушеные листья шалфея – 200 г.
Корень аира – 30 г.
Корень фиалки трехцветной – 30 г.
Гвоздика – 10 г.
Хлебное вино – 1,5 л.
Способ приготовления.
Растительные ингредиенты соединить, залить вином и оставить бродить в теплом месте на 10 суток. Готовое средство процедить и применять в качестве полоскания. Перед применением смесь нужно разбавить кипяченой водой в соотношении 1: 1.
Рецепт 43.
Ингредиенты.
Поваренная соль – 1 ст. л.
Коньяк – 30 мл.
Способ приготовления.
Размешать соль в коньяке, пока она полностью не растворится. Затем обмакнуть в него 2 ватных тампона, один из них вложить в ухо со стороны поврежденного зуба, а другой поместить на больной зуб. Боль должна утихнуть в течение нескольких минут. Если этого не произошло, процедуру нужно повторить.
Рецепт 44.
Ингредиенты.
Прополис – 30 г.
Водка – 200 мл.
Способ приготовления.
Прополис раскрошить, залить водкой в стеклянной емкости и настаивать 10 суток. Готовое средство процедить, смочить в нем ватный тампон и приложить его к больному зубу.
Рецепт 45.
При зубной боли хорошо помогает полоскание рта настоем листьев мяты перечной из расчета 1 ст. л. растительного сырья на 200 мл воды.
Рецепт 46.
Ингредиенты.
Трехлетний лист алоэ – 1 штука.
Жгучий красный перец – 1 штука.
Трава чистотела – 1 ст. л.
Водка – 400 мл.
Способ приготовления.
Перед приготовлением этого средства алоэ нельзя поливать неделю. Затем нужно сорвать с него нижний лист, помыть и вместе с очищенным красным перцем пропустить через мясорубку.
Полученную кашицу соединить с измельченными сухими листьями чистотела большого, выложить в стеклянную емкость, залить водкой и тщательно все перемешать.
Посуду со смесью накрыть фольгой, обвязать горлышко тканью и настаивать в темном месте 3 недели, ежедневно встряхивая. Готовое средство процедить, смочить в нем ватный тампон и приложить к десне рядом с больным зубом. Затем надеть на руку шерстяную варежку, прижать к щеке и держать 15 минут.
Рецепт 47.
В небольшой металлический чайник насыпать горящие угли, сверху – семена белены, накрыть крышкой, а носик поднести к больному зубу. Дым нужно набирать в рот, но стараться не дышать им.
Рецепт 48.
Ингредиенты.
Трава будры плющевидной – 1 ст. л.
Вода – 200 мл.
Способ приготовления.
Траву будры залить крутым кипятком и варить на слабом огне 5 минут, после чего процедить и остудить до температуры тела. Приготовленное средство набрать в рот и держать 1–3 минуты до исчезновения болевых ощущений.
Рецепт 49.
Ингредиенты.
Корни вьюнка полевого – 1 ст. л.
Вода – 100 мл.
Способ приготовления.
Корни вьюнка полевого залить кипятком и оставить на 30 минут, накрыв посуду крышкой.
Готовый настой процедить и применять для полоскания рта.
Рецепт 50.
Ингредиенты.
Трава герани луговой – 2 ст. л.
Вода – 200 мл.
Способ приготовления.
Траву герани измельчить, залить кипяченой водой, довести на слабом огне до кипения и варить 5 минут.
Готовое средство процедить и полоскать им рот при зубной боли.
Рецепт 51.
Ингредиенты.
Листья крапивы – 2 ст. л.
Водка – 200 мл.
Способ приготовления.
Свежие листья крапивы измельчить, залить водкой и оставить на 2 часа, после чего процедить. Готовую настойку набрать в рот и держать до тех пор, пока зубная боль не пройдет.
Рецепт 52.
Ингредиенты.
Листья малины – 0,5 стакана.
Виноградный сок из незрелых ягод – 100 мл.
Способ приготовления.
Измельченные листья малины и виноградный сок смешать в неокисляющейся посуде, поставить на медленный огонь, накрыть крышкой и держать на плите, пока смесь не загустеет.
Полученный отвар процедить, смочить в нем марлевую салфетку и приложить к больному зубу.
Готовое средство хранить в прохладном темном месте.
Рецепт 53.
При зубной боли полоскать полость рта винным уксусом.
Рецепт 54.
Ингредиенты.
Масло зверобоя – 1 ст. л.
Способ применения.
Масло зверобоя держать во рту, пока боль не успокоится.
Рецепт 55.
Соединить указательный, большой и средний пальцы и резко надавить на виски.
Пальцы не отнимать примерно 1 минуту. Если боль не стихает, процедуру можно повторить несколько раз.
Неотложные состояния.
Неотложными в стоматологии считаются такие состояния организма, которые могут способствовать к его ухудшению самочувствия человека или даже угрожать жизни.
В частности, при заболеваниях зубов и десен могут встретиться неотложные состояния следующего рода:
1. Нарушение дыхания вплоть до нарушения работы всей системы дыхательных органов (асфиксия).
2. Нарушение работы сердечно-сосудистой системы (краткосрочные обмороки, сердечные аритмии, стенокардию, коллапс, инфаркт миокарда, гипертонический криз и пр.).
3. Гипер– и гипогликемическая кома.
4. Эпилепсия (резкое повышение внутричерепного давления).
5. Травматический, болевой либо анафилактический шок, связанный с введением сильнодействующих медикаментов, хирургическим вмешательством и т. д.
При этом необходимо оказать больному первую помощь, учитывая клиническую картину неотложного состояния, варианты которого мы приводим ниже.
Сознание. Первым признаком нарушения психического состояния или сознания может быть заторможенность реакций больного.
Он как бы равнодушен к окружающей обстановке и даже к самому себе. В этом случае происходит нарушение сознания времени и пространства, вследствие чего на вопросы врача больной дает маловразумительные ответы.
Временами первичные психические нарушения проявляются в бессвязности речи или двигательном возбуждении.
В этом случае больной не слушает врача и не выполняет его требования, иногда даже проявляет агрессию по отношению к медицинскому персоналу. Может быть и обратная реакция, характеризуемая в медицине как ступор (оцепенение). В данном случае и при временном отупении больной становится безучастным ко всему происходящему вокруг. Он не отвечает на вопросы, однако рефлексы при этом сохранены.
Крайней степенью нарушения сознания считается кома, то есть полная потеря сознания, при которой активные движения и чувствительность полностью потеряны.
Положение тела. Если возникает неотложное состояние, положение тела больного также может изменяться.
Из активного состояния человек переходит в вынужденное положение, например при одышке, асфиксии, кашле, либо в пассивное состояние, что характерно для комы. В последнем случае больной становится малоподвижным и «сползает» со стула или кресла.
Выражение лица. При сильной зубной боли лицо человека выражает страдание. При интоксикации черты становятся заостренными и невыразительными. То же самое происходит при обезвоживании или массивной кровопотере.
Маскообразное выражение лица характерно для поражений головного мозга. Такого рода состояние чаще всего встречается при травмах челюсти, сопряженных с травмой головы.
Цианоз. Цианоз всего тела наблюдается при недостатке кислорода – асфиксии. Нарастание данного симптома свидетельствует о крайне тяжелом состоянии больного и требует оказания неотложной медицинской помощи. Акроцианоз, или периферический цианоз, – это симптом замедления кровообращения и снижения вследствие этого потребления кислорода тканями организма. При этом синеют кончик носа, ушные раковины, губы и кожа под ногтями на пальцах рук. Такого рода признаки характерны для нарушений работы сердца при митральном пороке и других нарушениях кровообращения, связанных с работой сердца.
Отек. Является одним из основных симптомов, наблюдаемых при разных патологических процессах. Он позволяет распознать такие состояния, как местное или общее расстройство кровообращения, заболевания печени, почек, желез внутренней секреции (в том числе и нарушения водно-солевого обмена) и др. При массированной аллергической реакции возникает отек Квинке: начинают отекать щеки, веки, губы и слизистая ротовой полости, после чего процесс захватывает кожу кистей рук, пищевод, трахею и гортань. Отек последней обычно приводит к удушью и асфиксии.
Обморок. Обморок является кратковременной и внезапной потерей сознания из-за преходящих нарушений кровоснабжения мозга. Он возникает в результате нервного или психического напряжения и часто является следствием стоматологических манипуляций.
Часто ему предшествуют зевота, тошнота, слабость, потливость, потемнение в глазах, шум в ушах или головокружение. Во время обморока больной резко и внезапно бледнеет и теряет сознание. При этом зрачки суженные, но отсутствует роговичный рефлекс. Глазные яблоки часто неподвижные, но могут и блуждать.
Дыхание поверхностное, пульс слабый, артериальное давление резко падает, кожа становится холодной и липкой от пота. Обычно обморок продолжается 1–1,5 минуты, после чего к больному снова возвращается сознание.
Из неотложных мероприятий при обмороке рекомендуется:
1. Придать больному горизонтальное положение: положить его на пол, скамейку или откинуть на спинку кресла.
2. Расстегнуть или снять одежду, затрудняющую дыхание.
3. Обеспечить приток свежего воздуха, открыв окно или форточку или включив вентилятор.
4. Сбрызнуть лицо холодной водой или дать больному понюхать ватный тампон, смоченный нашатырным спиртом. Кроме этого, можно сдавить ему грудную клетку в тот момент, когда он пассивно ее расправляет.
5. Допустимо сделать массаж активных точек общего действия, расположенных у основания носа, на надбровье и руках.
6. Если обморок продолжается более 1,5 минуты, можно ввести больному подкожно 1 мл 10 %-ного раствора кофеина, 1 мл кордиамина или 1–2 мл сульфокамфокаина. В случае брадикардии необходимо ввести дополнительно 0,6–0,8 мл 0,1 %-ного раствора атропина, разбавленного физиологическим раствором в соотношении 1: 1.
Если сильно выражена артериальная гипотензия, внутривенно струйно вводят 1 мл 1 %-ного раствора мезатона. При гипогликемии нужно ввести 40 %-ный раствор глюкозы (10 или 20 мл) внутривенно струйно.
Стоматологические манипуляции можно продолжить только после того, как ликвидирован обморок и его последствия – нарушение кровообращения, падение давления, уровня сахара в крови и т. д.
Коллапс. Он является более тяжелой, чем обморок, формой резкой сосудистой недостаточности. Однако его развитие, в отличие от обморока, происходит постепенно.
Он характеризуется резким снижением тонуса сосудов, вследствие чего уменьшается объем циркулирующей по ним крови. Появляются симптомы гипоксии мозга, что приводит к угнетению некоторых жизненно важных функций организма. Из неотложных мероприятий при коллапсе рекомендуются следующие:
1. Уложить больного на твердую поверхность горизонтально так, чтобы ноги его оказались приподнятыми, а голова – опущенной.
2. В описанном выше положении обеспечить больному полный покой, и приток свежего воздуха, а также освободить его дыхательные пути.
3. Ввести внутривенно преднизолон из расчета 1–2 мг на кг массы тела и спазмолитические препараты – папаверин (2 мл 2 %-ного раствора) и дибазол (1 мл 0,5 %-ного раствора).
4. При пониженном артериальном давлении ввести 2 мл кордиамина, разведенного в 10 мл физраствора, а после этого 0,5–1 мл 0,2 %-ного раствора норадреналина или 1 %-ного раствора мезатона.
5. Если того требуют обстоятельства, провести начальную сердечно-легочную реанимацию.
После оказания первой помощи больного нужно госпитализировать в реанимационное отделение больницы.
Стенокардия. Стенокардией называют внезапный приступ загрудинных болей, развившийся в результате стоматологического лечения. При этом боли иррадиируют в левую лопатку, левое плечо, шею, челюсть, лицо или даже зубы.
Поначалу боль слабая, затем она постепенно и приступообразно нарастает. Появляются жгучие и сжимающие боли.
Чем серьезнее приступ стенокардии, тем больше зона иррадиирующих болей. В обычной ситуации приступ легко купировать с помощью нитроглицерина. Из неотложных мероприятий рекомендуется провести следующее:
1. Прекратить любые стоматологические манипуляции.
2. Обеспечить больному покой и свободный доступ воздуха.
3. Освободить тело пациента от одежды, стесняющей дыхание (например, снять с него галстук, расстегнуть ремень или пуговицы).
4. Дать больному нитроглицерин сублингвально (то есть под язык) или впрыскивать жидкий нитроглицерин каждые 5-10 минут до тех пор, пока не наступит стойкий эффект (до 3 мг). При этом нужно контролировать показатели кровяного давления.
5. После ликвидации приступа необходимо вызвать для консультации врача-кардиолога.
6. Если после проведения всех мероприятий положительного эффекта не наблюдается, нужно ввести больному обезболивающее (2 мл 50 %-ного раствора анальгина или 5-10 мл баралгина внутривенно или внутримышечно).
Если и после этого боли не стихают, тогда необходимо срочно отправить пациента в кардиологический стационар.
Гипертонический криз. Может возникнуть при перевозбуждении, переутомлении, сильной боли и психоэмоциональном напряжении больного во время стоматологического лечения. Чаще всего он возникает у гипертоников.
Артериальное давление при этом резко повышается, возникают шум в ушах и головная боль. При этом возможны чувство жара, одышка и проливной пот. Кожа на лице краснеет, вены набухают. Тяжелая форма гипертонического криза сопровождается тошнотой и рвотой.
При этом нередко возникает брадикардия, нарушается зрение, а иногда и сознание (до комы). Неотложные мероприятия состоят в следующем:
1. Прекратить стоматологические манипуляции и создать атмосферу доброжелательности и спокойствия.
2. На руки и ноги наложить жгуты, а к затылку приложить холод.
3. Успокоить больного, введя ему 20 мг седуксена в одном шприце с физиологическим раствором (10 мл) и баралгином (500 мг).
4. Ввести внутримышечно гипотензивные средства: 2 мл 0,5 %-ного или 2 %-ного раствора дибазола либо дать сублингвально 10–20 мг нифедипина или 0,5 таблетки адельфана.
5. При отсутствии быстрого эффекта дать больному клофелин (до 300 мкг), внутривенно ввести 5 %-ный раствор пентамина в 20 мл глюкозы при постоянном контроле артериального давления. Если давление не падает, давать нитроглицерин по 1 таблетке каждые 10 минут.
После проведения неотложных мероприятий обязательна консультация кардиолога и терапевта.
Аритмия. Обычно возникает рефлекторно в результате реакции на боль или действие обезболивающего. При этом у больного появляются неприятные ощущения в области сердца: оно начинает трепетать, а человек испытывает беспокойство. Одновременно с этим появляются признаки резкого расстройства кровообращения – периферический цианоз и набухание вен.
Пульс становится более редким (до 60 и менее ударов в минуту) либо, наоборот, учащается до 120 ударов. Среди неотложных мероприятий проводят следующие:
1. Прекратить любое стоматологическое вмешательство.
2. Придать телу больного наиболее комфортное положение.
3. Дать выпить успокаивающее средство: настойку пустырника или валерианы, раствор седуксена (10 мл) или просто холодной воды.
4. Дать пациенту таблетку валидола сублингвально. В тяжелых случаях нужно вызвать бригаду кардиологов.
Шок. Экстремальное состояние, обычно возникающее в результате сильного и продолжительного воздействия.
Вообще шок – это комплекс патологических изменений деятельности всех органов и систем, сопровождающийся тяжелыми нарушениями в работе центральной нервной системы, падением тканевой перфузии, сбоем кровообращения, нарушением дыхательной функции организма и практически всех обменных процессов в тканях. Из неотложных мероприятий наиболее действенными являются:
1. Придание больному горизонтального положения. При этом нужно стараться, чтобы ноги оказались чуть выше уровня головы.
2. Обеспечение свободной проходимости дыхательных путей.
3. Снабжение органов дыхания увлажненным кислородом (кислородная маска, подушка и т. д.).
4. Устранение основной причины шока: остановка кровотечения, прекращение ввода аллергена (лекарства), купаж болевого синдрома, устранение пневмоторакса и т. д.
Кровотечением называют массированное истечение крови. Оно может развиться в результате удаления зуба непосредственно после операции или через некоторое время после этого.
Наиболее частой причиной кровотечений в стоматологии является травматическое удаление зубов. В частности, это касается луночного кровотечения.
Кроме того, истечение крови развивается по следующим причинам: облом частей альвеолы, разрыв или раздробление мягких тканей десны, развитие воспалительного процесса в месте удаленного зуба, гнойное расплавление уже образовавшегося сгустка крови, снижение или прекращение воздействия адреналина, травма неправильно расположенных сосудов внутри кости и пр.
К кровотечению могут привести и некоторые патологии и соматические болезни – такие, как болезнь Верльгофа, гемофилия, гипертоническая болезнь, геморрагические васкулиты, агранулоцитоз, болезни печени, гормональные нарушения и сепсис. Кровотечение из сосудов, расположенных на лице, может быть направлено не только наружу или в полость рта, но и вглубь мягких тканей (так называемое скрытое кровотечение).
А при повреждении мягких тканей верхнего (ротового) отдела глотки – язычка, мягкого нёба, корня языка – больной может глотать кровь, что грозит большой кровопотерей, хотя наружно это никак не проявляется.
При кровотечениях действенны следующие неотложные меры:
1. Прежде всего нужно остановить ток крови. Для этого используют тампонирование зубной лунки различными средствами: турунда с димексидом, йодоформная турунда, колапол, гемостатическая губка, кетгут, колапан, тампон с аминокапроновой кислотой или с капрофером.
2. После того как старый сгусток удален, лунку нужно промыть перекисью, просушить и тампонировать, начав с дна;
3. После того как рана промыта, проводится плотная тампонада или накладывается давящая повязка.
4. На кровоточащий сосуд можно наложить зажим, перевязать его или диатермокоагулировать.
5. Одновременно с остановкой крови нужно применять лекарственные препараты, повышающие свертываемость крови. Для этого внутривенно вводят 10 кубиков 10 %-ного глюконата или хлорида кальция и 2–4 мл раствора аскорбиновой кислоты.
6. Сильным кровоостанавливающим действием обладает дицинон. К примеру, после введения внутривенно 2 мл 12,5 %-ного раствора данного препарата кровь останавливается через 5-15 минут.
В последующие несколько дней его нужно вводить внутримышечно по 2 мл или принимать внутрь по 0,5 г каждые 4–6 часов.
Людям, страдающим гипертонией, одновременно с гемостатическими процедурами проводят гипотензивное лечение. Обычно после нормализации давления кровотечение останавливается само по себе.
При длительном и обильном кровотечении, которое не прекращается несмотря на принятые меры, показана госпитализация больного в ближайший стационар.
Ангионевротический отек, или отек Квинке. Данное явление связано с аллергией на определенные медикаменты или пищевые продукты. Существуют следующие его формы: вибрационная, анафилактоидная, холодовая и идиопатическая. Кроме того, подобная реакция организма отмечается после сдавливания тканей, физических перегрузок или может иметь наследственную природу. Ангионевротический отек характеризуется серозным отеком всей слизистой полости рта, верхних дыхательных путей, губ, век, языка и периорбитальной клетчатки. В некоторых случаях он образуется на конечностях или в области гениталий. На ощупь отечные ткани плотные и при надавливании не оставляют углублений. Отек Квинке может сопровождаться высыпаниями на слизистой и коже в виде мелких пузырьков, которые, самопроизвольно вскрываясь, превращаются в эрозии. Общее состояние больного при этом ухудшается. Из неотложных мероприятий при ангионевротическом отеке действенны следующие:
1. Выше места инъекции накладывают плотный жгут.
2. Вводят 0,1 %-ный раствор гидрохлорида адреналина.
3. Внутримышечно или подкожно вводят димедрол, пипольфен или супрастин.
4. Внутривенно вводят 10 мл 10 %-ного раствора хлорида кальция.
5. При отеке гортани по жизненным показаниям вводят кортикостероиды: преднизолон или гидрокортизон.
По этим же показаниям проводят трахеотомию.
Острые механические травмы слизистой полости рта. К ним относятся повреждения тканей полости рта инородными предметами, челюстно-лицевые травмы, ожоги, случайные укусы и пр.
На участке поврежденной слизистой возникают отек и гиперемия, если травматическое воздействие достаточно сильное – гематомы, эрозии, резаные или рваные раны, ссадины и язвы самой различной глубины. Из неотложных мероприятий наиболее эффективными являются:
1. Устранение травмирующего фактора.
2. Если повреждения тканей неглубокие, поврежденную слизистую полости рта нужно оросить бактерицидными средствами: раствором фурацилина, этония, этакридина лактата, перекиси водорода, после чего обработать витаминными и антисептическими препаратами (аевит, каротолин, масло шиповника, натрия уснинат, винилин и др.).
3. Если повреждения глубокие и обширные, обработать рану хирургическими методами и наложить швы.
4. При вторичном инфицировании раны провести противомикробную терапию синтомициновой эмульсией, микроцидом, ируксолом и др.
5. При термическом поражении слизистой полость рта пополоскать холодной кипяченой водой в течение 20–30 минут.
6. Затем обильно оросить поврежденную слизистую стерильным теплым раствором хлорида натрия.
7. После этого обработать рану антисептиками: раствором фурацилина, хлоргексидина или этония.
8. Если после ожога образовались крупные пузыри, необходима хирургическая обработка слизистой.
9. После обезболивания анестезином, смешанным с маслом облепихи, пузыри подрезают у основания и опорожняют. В дальнейшем лечение проводят витаминными и биогенными препаратами (витамины А и Е, каротолин, аевит, персиковое или облепиховое масло, солкосерил желе).
10. Если присоединилась вторичная инфекция, необходима противомикробная терапия.
Вывих нижней челюсти представляет собой смещение головки сустава нижней челюсти из обычного его положения в суставной ямке височной кости. Различают боковые, задние, передние, двусторонние и односторонние вывихи. Чаще всего встречаются передние вывихи.
Их возникновение связано с чрезмерным открыванием рта и следующим за ним растяжением связок сустава. При вывихе челюсти рот больного открыт, отмечаются сильная боль и гиперсаливация из-за рефлекторного сокращения мимических и жевательных мышц.
При вывихе нижней челюсти эффективны следующие мероприятия:
1. Нужно усадить больного на низкий стул или табурет спиной к стене, чтобы затылок имел под собой прочную опору. При этом больная челюсть должна находиться на 10 см выше опущенных рук стоматолога. Данные мероприятия помогают добиться максимального расслабления мышц.
2. Встав лицом к больному, нужно обернуть свои большие пальцы марлевыми салфетками и положить их на жевательную поверхность больших коренных зубов. Остальными пальцами обеих рук следует обхватить снизу вывихнутую челюсть.
3. Осторожно и постепенно нажимая на челюсть большими пальцами, нужно остальными за подбородок подтягивать ее вверх, чтобы добиться сначала утомления, а затем и полного расслабления жевательных мышц. При этом следует насильственно оттеснять головки костей нижней челюсти ниже уровня их суставных бугорков.
4. После этого нужно мягко сместить челюсть немного назад так, чтобы суставные головки снова встали в суставные ямки. Возвращение головок в нормальное положение обычно сопровождается характерным щелчком и рефлекторным сокращением жевательных мышц, что вызывает сжатие челюстей. Поэтому, сдвигая челюсть назад, нужно одновременно и очень быстро сместить большие пальцы рук в направлении щек. В противном случае больной прикусит их.
5. При двустороннем вывихе челюсть вправляют либо сразу, либо сначала одну головку, затем – другую.
6. После того как вывих вправлен, нижнюю челюсть нужно зафиксировать пращевидной повязкой, которую рекомендуется носить в течение 10–12 дней.
Привычный вывих челюсти требует оперативного лечения больного.
Если при вывихе челюсти болевые ощущения слишком сильные, нужно провести местную анестезию либо, при невозможности последней, оттеснять головки сустава очень медленно, отвлекая внимание пострадавшего.
Профилактика заболеваний зубов и десен.
Наиболее действенным средством профилактики кариеса как причины подавляющего большинства заболеваний зубов и десен является добавление в питьевую воду фтора, молока и поваренной соли или ежедневный прием таблетированных препаратов, содержащих фтор.
Данные меры могут обеспечить организм необходимым количеством этого элемента. Однако не стоит забывать о флюорозе, связанном, как говорилось ранее, с повышенным содержанием фтора в питьевой воде. Для этого нужно в первую очередь согласовать дозировку фтора с врачом, ввести в свой рацион продукты, богатые микроэлементами и витаминами группы В, и регулярно употреблять глицерофосфат кальция. Прием последнего следует согласовать со стоматологом.
Но любые методы профилактики будут неэффективными, если речь идет о коренных зубах, точнее, об их жевательных поверхностях, которые, как известно, больше всего страдают от кариеса из-за недостаточной очистки от зубного налета.
Для того чтобы хорошо очистить поверхности коренных зубов, нужно обратиться в стоматологическую клинику, где применяют процедуру обработки фиссур различными составами, алмазными борами, после чего их промывают, сушат и покрывают специальным лаком, содержащим фториды и способным создать на зубах герметичную пленку. Эта процедура может защитить зубы на 4–5 лет, однако ее не проводят при наличии кариозных полостей и отсутствии фиссур.
Уход за полостью рта.
В наши дни имеется множество хороших средств, действенных методов и качественных материалов, предназначенных для лечения, пломбировки и протезирования зубов.
Однако следует заметить, что самые лучшие средства дорогостоящие, а самые эффективные процедуры достаточно сложные и продолжительные. Поэтому намного удобнее использовать методы профилактики кариеса, чтобы как можно дольше ваши десны и зубы оставались здоровыми и крепкими.
Для того чтобы сохранить зубы здоровыми, нужно не только рационально питаться, но и соблюдать гигиену полости рта, например своевременно удалять остатки пищи, чтобы не допустить размножения бактерий. Ведь, как известно, именно они наносят нашему организму очень ощутимый вред.
Ухаживать за полостью рта нужно с самого раннего возраста. Даже первые зубы нужно регулярно очищать с помощью ватного тампона или мягкой тряпочки.
Это поможет вам не только избавить малыша от бактерий, скопившихся в полости рта, но и приучить его ухаживать за зубами. Позднее, когда он немного подрастет, то сам будет с удовольствием пользоваться зубной щеткой.
Не стоит думать, что молочные зубы не требуют ухода, так как очень скоро они сменятся постоянными. Если у ребенка нет навыка в уходе за полостью рта, он может и в дальнейшем не ухаживать за постоянными зубами. Кроме того, если кариес появляется уже на молочных зубах, постоянным труднее будет прорезываться.
И еще один факт: если молочный зуб удаляют или он выпадает раньше срока, постоянный вырастет слабым, и тогда вам придется проводить ребенку ортопедические процедуры.
К тому же запущенный кариес на молочном зубе может спровоцировать гнойное воспаление, что самым губительным образом скажется на зародыше постоянного зуба.
Для того чтобы избежать в будущем стоматологических проблем, нужно приучать малыша чистить зубы вместе с вами, а примерно с 3 лет раз в 6 месяцев посещать стоматолога с целью профилактического осмотра полости рта.
Кроме того, чтобы сохранить зубы и десны в надлежащем состоянии, достаточно соблюдать несколько несложных правил:
1. После приема пищи полоскать полость рта теплой водой, чтобы избавиться от ее остатков.
2. Не употреблять слишком горячую или слишком холодную пищу, а также блюда с большим содержанием сахара или кислоты. Все перечисленное способствует разрушению зубной эмали.
3. Нельзя грызть зубами орехи, откусывать нитки и чистить межзубные пространства с помощью металлических предметов.
4. Содержащие железо лекарства нужно принимать либо через соломинку, либо выбирать лекарственную форму в капсулах. Это поможет вам избежать преждевременного разрушения эмали.
5. Для профилактического осмотра полости рта необходимо не реже 2 раз в год посещать стоматолога.
Средства для ухода за зубами и деснами.
В наши дни в любом магазине или аптеке можно найти массу средств и приспособлений для ухода за полостью рта: зубные щетки, зубные пасты, всевозможные эликсиры и множество других наименований. Однако в таком многообразии нужно уметь ориентироваться, чтобы выбрать именно то, что подходит вам и отвечает индивидуальным особенностям вашего организма.
Зубные щетки.
В настоящее время зубные щетки в магазинах и аптеках представлены в таком широком ассортименте, что сделать правильный выбор очень трудно. Многие просто ориентируются на внешний вид щетки, что в корне неверно.
К покупке этого предмета гигиены нужно подойти очень ответственно, ведь от того, насколько эффективно зубная щетка будет очищать полость рта, зависит здоровье ваших зубов и десен.
Прежде всего нужно отдать предпочтение щетке, имеющей маленькую чистящую головку. Ее размеры не должны превышать 25–30 мм. Преимущество такого рода щетки в том, что она «дотянется» до любого труднодоступного места во рту. Второй идеальной характеристикой этого предмета гигиены является округлость форм: края щетки должны быть закругленными. В противном случае можно «заработать» атрофию десен из-за их регулярной травматизации при чистке зубов.
Следующей характеристикой идеальной зубной щетки являются ее щетинки: они должны быть собраны в отдельные пучки, концы которых закругляются. Такая щетка не будет травмировать десны и хорошо очистит пространства между зубами. Учитывая все сказанное выше, нужно отдать предпочтение щетке со средней жесткостью щетины. Кроме того, она должна быть сделана из искусственных материалов: натуральная щетина, которую и в настоящее время используют при изготовлении зубных щеток, впитывает влагу, чем создает благоприятные условия для размножения бактерий.
Стоматологи рекомендуют менять зубные щетки примерно 1 раз в 2–3 месяца, а во время срока службы регулярно за ней ухаживать. Для этого достаточно ополаскивать щетку проточной водой сразу же после использования, чтобы очистить ее от остатков зубной пасты, вредоносных микроорганизмов и частичек пищи. После ополаскивания щетку сушат и кладут в отдельный стакан. В футляре хранить щетку нежелательно, так как из-за отсутствия воздуха и света на щетине могут размножаться болезнетворные бактерии. Поэтому футляр лучше оставить для поездок, а в домашних условиях держать щетку в стакане. Перед тем как использовать новую щетку, ее нужно тщательно помыть с мылом теплой водой.
В последние годы большую популярность приобрели электрические зубные щетки, самостоятельно совершающие движения, способствующие очищению зубов. Среди таких щеток также встречаются экземпляры с разной длиной щетины и самыми различными функциями.
Зубные пасты.
Наиболее известным и часто используемым средством для ухода за зубами считается зубная паста. Ее, так же как и щетку, нужно выбирать в зависимости от особенностей организма и предъявляемых вами требований.
Например, для защиты зубов от кариеса рекомендуется выбирать пасту с фтором: она способствует их минерализации. Чтобы избавиться от зубного камня, вам понадобится паста, содержащая соединения цинка или пирофосфаты. Однако лечебного действия такие пасты не оказывают: их назначение заключается в профилактике образования кариеса или зубного камня.
При повышенной чувствительности зубов, например при болезненной реакции на термические или химические раздражители, подходят пасты с соединениями калия и гидроксиапатитом. Однако прежде чем выбирать пасту такого рода, нужно обратиться к стоматологу, чтобы тот определил истинную причину чувствительности зубов. К сожалению, данные пасты не устраняют причину возникновения повышенной чувствительности: они только на время убирают саму чувствительность.
В последнее время стали очень популярными зубные пасты с отбеливающим эффектом, которые устраняют с зубов налет от чая, кофе, сигарет и красного вина. Однако стоматологи не рекомендуют использовать такие пасты постоянно: в них содержатся вещества с абразивным действием, которые вместе с налетом счищают верхний слой эмали, повреждая ее целостность. Кроме того, если зубы с детства имеют желтоватый оттенок или приобрели его в результате приема медикаментов, полностью восстановить белизну не удастся.
Что касается профилактики кариеса, зубные пасты с большим содержанием фторидов (более 1 %) можно использовать только эпизодически. В противном случае избыток фторидов может спровоцировать флюороз.
Зубная нить.
Для ухода за промежутками между зубами существует такое приспособление, как зубная нить. С ее помощью можно легко очистить зубы от застрявших остатков пищи, тем самым предотвратив размножение болезнетворных бактерий, в том числе и тех, что вызывают кариес. Однако врачи рекомендуют использовать для этого только шелковые нити, в частности вощеные, которые легче ввести между зубами. Недостаток такого рода нитей в том, что они не слишком хорошо очищают зубы, к тому же между зубами иной раз застревают кусочки воска.
Некоторые производители выпускают нити в виде отрезков определенной длины. Одна сторона таких нитей распушена, а вторая остается скрученной, поэтому их легко ввести в межзубный промежуток и хорошо его вычистить.
Кроме того, зубные нити бывают плоскими и круглыми, имеются сорта с фторидами и ароматизированные мятой.
Однако, прежде чем пользоваться зубными нитями, нужна консультация стоматолога, так как даже для нитей существуют определенные противопоказания.
К примеру, людям, страдающим пародонтитом или пародонтозом, лучше не пользоваться нитями вообще, так как при этом можно поранить и без того рыхлые зубные сосочки.
В данном случае чистка нитью может привести к кровотечению или повреждению мостовидных протезов или коронок.
Эликсиры, ополаскиватели и бальзамы.
Жидкие средства ухода за зубами и деснами подразделяются на бальзамы, эликсиры и ополаскиватели. Два первых вида приготавливают на основе водно-спиртовой смеси. В зависимости от состава жидкие средства ухода за полостью рта подразделяют на гигиенические и лечебно-профилактические. Первые только освежают дыхание и избавляют от остатков пищи, вторые способствуют очищению полости рта от вредоносных бактерий, избавляют от кровоточивости десен и пр.
Эликсирами пользуются, ополаскивая полость рта после того, как почищены зубы. Эти средства не только освежают дыхание, но и оказывают бактерицидное действие, однако остановить кариозное разрушение зубов или развитие пародонтита они не в состоянии.
Эликсиры для полости рта, представляемые отечественной промышленностью, содержат эфирные масла, водно-спиртовые вытяжки из лекарственных трав, антисептики, сорбит, фтористый натрий и многие другие ингредиенты, благодаря которым они оказывают противовоспалительное, антиоксидантное, гипоаллергенное, ранозаживляющее, кровоостанавливающее и болеутоляющее действие. Кроме того, в состав эликсиров входят витамины, микроэлементы и прочие активные вещества, улучшающие обменные процессы в пародонте. В частности, при кровоточивости десен врачи рекомендуют использовать бальзамы с биоанти-оксидантным действием, обогащенные различными ферментами, оказывающими лечебное и профилактическое влияние на органы полости рта.
Зубочистки.
Деревянные зубочистки являются одноразовыми. Они предназначены для удаления частиц пищи из межзубного пространства.
Их используют в том случае, если использование зубной нити невозможно (например, для удаления остатков пищи из кариозной полости). Зубочистки из пластика можно использовать несколько раз, если тщательно их продезинфицировать.
Перед тем как вычистить с ее помощью зубы, нужно прополоскать рот чистой водой. Тогда зубочистка понадобится только для удаления застрявших остатков пищи. Категорически запрещается использовать как зубочистку иглы, булавки, зубья вилки и прочие предметы, не предназначенные для этого: можно повредить эмаль или десневые сосочки, что чревато кровотечением и образованием новой кариозной полости.
Жевательная резинка.
Жевательная резинка устраняет мягкий зубной налет и достаточно эффективно очищает полость рта от пищевых остатков. Самыми полезными считаются те сорта, в состав которых входит кальций. Кроме того, некоторые резинки могут оказать на состояние полости рта более серьезное профилактическое воздействие, чем зубной эликсир: резинка находится во рту намного дольше, чем жидкие средства профилактики. Тем не менее подавляющее большинство резинок только освежает полость рта и никак не влияет на вероятность развития кариеса. Кроме того, врачи не рекомендуют жевать резинку постоянно: это должно продолжаться не более 15 минут, в противном случае это отрицательно сказывается на функции височно-челюстного сустава.
Чистка зубов.
Для того чтобы соблюдать гигиену полости рта, недостаточно правильно выбрать зубную пасту и зубную щетку. Нужно знать и добросовестно выполнять все правила и техники чистки зубов.
Прежде всего следует строго придерживаться графика чистки: чистить зубы нужно утром не до, а после завтрака и вечером после ужина. Таким образом вы сможете удалить из полости рта все частички пищи и предупредить образование мягкого зубного налета, который способствует развитию всех инфекционных стоматологических заболеваний.
Чистку зубов нужно проводить в 3 направлениях: сначала вычистить щечные поверхности зубов, затем язычные и, наконец, жевательные. Для того чтобы хорошо сделать это, удобнее всего держать щетку под углом в 45°. Следует обратить внимание и на то, что правшам удобнее начинать чистить зубы справа, а левшам – с левой стороны.
Весь процесс чистки должен состоять из не менее чем 450 парных движений и занимать примерно 3–3,5 минуты.
За это время целебные компоненты зубной пасты успеют оказать свое благотворное воздействие как на зубы, так и на десны, а зубные отложения полностью сойдут с поверхности зубов.
Чистить зубы нужно начинать с верхних резцов, легкими вращательными движениями перемещая щетку по направлению к коренным зубам. После того как вычищен последний коренной зуб, нужно направить щетку обратно к резцам, а затем таким же образом почистить другую сторону челюсти. Внутренняя сторона зубов тоже не должна остаться без внимания. В особенности это касается нижних резцов, где чаще всего откладывается зубной камень.
Эти зубы лучше всего чистить скребущими или подметающими движениями, направляя щетку от десен к коронке.
В чистке жевательных поверхностей больше всего нуждаются коренные зубы. Их следует чистить, расположив щетку горизонтально и водя ею вперед-назад с небольшим нажимом.
Щечную и язычную поверхности нижних зубов чистят так же, как и верхних. При этом щетку нужно держать вертикально и водить ею в разные стороны и снизу вверх, стараясь, чтобы щетинки проникли в пространство между зубами. Закончить чистку нужно вращательными движениями, массирующими поверхность десен и способствующими полировке эмали.
В том случае, если у вас имеются серьезные стоматологические заболевания, описанной техникой чистки зубов пользоваться не рекомендуется. Для того чтобы узнать, как именно нужно чистить зубы, вам следует обратиться к стоматологу и получить исчерпывающие рекомендации.
Чистка зубной нитью.
Чистку зубов зубной нитью нужно начинать с очищения межзубного пространства между нижними резцами. Для этого следует взять нить за оба конца обеими руками, натянуть ее и осторожно ввести в межзубный промежуток. Нить при этом продвигают то вперед, то назад, старясь не повредить зубной сосочек. Затем ее вынимают, направляя вверх, к зубной коронке. Далее нужно вычистить промежутки между верхними резцами. Если после процедуры у вас долго кровоточат десны, необходимо обратиться к врачу.
Уход за протезами.
Очень важен уход за протезами зубов и коронками. К примеру, за коронками нужно ухаживать точно так же, как за настоящими зубами.
Особое внимание следует уделить межзубным промежуткам и зубодесневым бороздкам, которые нужно вычищать с помощью зубной нити, зубочистки или специальной зубной щетки. Только так можно избавиться от остатков пищи и мягкого зубного налета.
Чтобы не сломать коронку, не стоит подвергать ее слишком сильному механическому воздействию, например грызть морковь, орехи, семечки и пр. Кроме того, необходимо 2 раза в год проверять состояние коронок, посещая стоматолога.
Что касается зубных протезов, независимо от того, постоянные они или съемные, их нужно тщательно очищать от остатков пищи, точно так же, как собственные зубы. Желательно чистить протез сразу же после приема пищи, а если по каким-либо причинам это невозможно, нужно хорошо прополоскать рот кипяченой водой.
Для ухода за протезами используют специальные щетки: они большего размера, чем обычные, и у них есть дополнительное поле, с помощью которого можно массировать нёбо и десны. В том случае, если используется полный съемный протез с пластиной между языком и нёбом, специальная зубная щетка просто необходима. Она может избавить человека от многих проблем, например от развития на слизистой нёба колоний грибков.
Что касается выбора зубной пасты, съемные протезы можно чистить любым средством из имеющихся в продаже. Кроме того, в наши дни можно приобрести специальные составы, предназначенные для чистки протезов. Однако после их употребления протез нужно промыть под струей воды.
Уход за зубами в период беременности.
Во время беременности часто возникает гингивит – воспаление межзубных сосочков. Это происходит из-за гормональной перестройки женского организма, поэтому в этот период нужно особенно заботиться о здоровье зубов и десен. Гингивит можно вылечить с помощью тщательной чистки и обработки больного места антисептиками. Если подобные процедуры не проводить, воспаление может захватить большие участки слизистой десен.
Как научить детей чистить зубы.
Приучать ребенка чистить зубы нужно с самого раннего возраста. Даже грудным младенцам следует массировать десны с помощью пальца, обернутого смоченной в воде марлей. Позднее, когда малыш немного подрастет, можно давать ему так называемый прорезыватель, чтобы ребенок постепенно привыкал к манипуляциям с зубами.
Когда появятся первые зубки, нужно купить ему детскую зубную пасту и маленькую щеточку, с помощью которых малыш сможет самостоятельно очищать полость рта. Если все делать правильно, ребенок очень скоро полюбит эти процедуры.
Нужно постоянно рассказывать ему о том, что внутренняя поверхность его зубов, которую не видно снаружи, нуждается в таком же уходе, как и та, которую видят все. Следует научить малыша, как правильно чистить зубы, объяснив ему на своем примере приемы чистки сверху вниз, в горизонтальной плоскости и круговыми движениями. Кроме того, следует научить ребенка пользоваться зубной нитью.
Выбирая детскую зубную пасту, лучше всего остановить внимание на пасте с приятным вкусом и небольшим содержанием фтора. Только при этом нужно следить, чтобы малыш не ел ее во время гигиенических процедур. Что касается электрической зубной щетки, этим прибором лучше начинать пользоваться только после того, как у ребенка появятся постоянные зубы. Дело в том, что эмаль постоянных зубов намного прочнее, поэтому она меньше подвержена стиранию из-за механического воздействия.
Серебрение зубов.
От кариеса, как известно, страдают не только постоянные, но и молочные зубы: даже у маленького ребенка могут возникнуть кариозные полости, которые потребуют вмешательства стоматолога. Чтобы приостановить развитие данного заболевания, применяют процедуру так называемого серебрения зубов. При этом их поверхность покрывают специальным защитным составом.
К стоматологу нужно обращаться еще до того, как образовалась кариозная полость. Лучше всего это делать, когда кариес находится в стадии пятна. Тогда процесс высверливания поврежденных тканей будет менее болезненным, а более серьезное лечение будет отложено на годы.
Что касается серебрения, в прошлом зубы серебрили 30 %-ным раствором нитрата серебра, у которого есть свойство глубоко проникать в ткани зуба. Однако при этом был риск повредить пульпу. В наши дни появились новые лекарственные препараты, в которых, помимо серебра, имеются соединения фтора. После нанесения такого средства на поверхность зубов образуется пленка, защищающая их от воздействия болезнетворных бактерий. Пленка состоит из нерастворимых солей, на ней не образуется зубной налет, а единственным ее недостатком является то, что из-за содержания серебра она со временем темнеет. Поэтому подобные процедуры более популярны в детских стоматологических клиниках, ведь молочные зубы все равно впоследствии выпадут.
Отбеливание зубов.
Цвет зубной эмали зависит от многих причин, в первую очередь от пигментов, содержащихся в тканях зуба, цвет которых меняется либо с возрастом, либо под влиянием некоторых негативных факторов – курения, злоупотребления кофе, привычки пить крепкий чай и др.
В наши дни существует масса способов вернуть белизну зубов, осветлив эмаль на нужное число тонов, однако к самому процессу отбеливания стоит подойти достаточно серьезно.
Сейчас в продаже имеется множество «любительских» отбеливателей для зубов, производители которых широко рекламируют свою продукцию. Такого рода средства действуют по прошествии некоторого времени. Однако не всем обещаниям стоит безоглядно доверять. К примеру, отбеливающая зубная паста действует на зубы как наждачная бумага, снимая с них не только налет и всевозможные загрязнения, но и травмируя зубную эмаль. К тому же желтизна, вызванная воздействием сигарет, чая или красного вина, при этом остается неизменной.
Помимо паст, в аптеках можно купить отбеливающий скотч, лаки или пасту с большим содержанием пергидроля и прочих отбеливающих компонентов. Лучше воспользоваться профессиональным средством для отбеливания зубов, однако применять его следует только после детальной консультации стоматолога, который учтет все индивидуальные особенности вашего организма.
Что касается отбеливания зубов в условиях поликлиники, там специалисты проведут все необходимые исследования, выявив истинное состояние зубных пластин. На основании лабораторных данных они помогут вам выбрать оптимальный метод отбеливания. Такой подход к данной процедуре позволит добиться максимального эффекта с минимальным риском для состояния зубной эмали.
Например, с помощью отбеливания лазером удаляют не только зубной налет, но и изменяют цвет зуба, что не под силу никаким другим средствам отбеливания. Обычно отбеливание проводят диодным лазером, длина волны которого составляет 810 нм. При этом буквально за несколько минут можно обработать всю челюсть. Эту процедуру проводят с применением специального геля, в состав которого входят множество минеральных компонентов, фториды, пероксид водорода и ускоритель фотонов.
Благодаря этому методу имеется возможность индивидуальной коррекции степени воздействия лазера, а каждый пациент может рассчитывать на индивидуальный подход.
Поэтому результаты такого отбеливания бывают более чем удовлетворительными. Еще одним преимуществом отбеливания с помощью лазера является крайне малая травматизация зубной эмали: обычно после процедуры чувствительность зубов практически не повышается. Кроме того, в процессе отбеливания не происходит облучения мягких тканей полости рта, а результат сохраняется в течение всей жизни.
Кроме лазерного, в стоматологических клиниках используют так называемое интенсивное отбеливание. Процедура занимает примерно 1 час, за это время зубы покрывают специальным составом с пероксидом водорода и нагревают специальной лампой для активизации раствора. Главный недостаток этого метода заключается в его продолжительности: для достижения нужного результата необходимо провести несколько сеансов отбеливания, что в наши дни считается неудобным.
Массаж десен.
Среди всех процедур по уходу за зубами и деснами массаж последних стоит на первом месте по значению. Отдельные его виды проводят в стоматологических клиниках как лечебные процедуры: вакуумный массаж, гидромассаж и др. С помощью массажа десен устраняют застойные явления в тканях, активизируют обменные процессы и выводят вредные продукты обмена.
В частности, его широко применяют стоматологи как одно из средств профилактики болезней пародонта. Эти процедуры повышают резистентность тканей к воздействию неблагоприятных факторов, улучшают их трофику и способствуют уплотнению слизистой десен.
Самомассаж десен можно провести с помощью пальцев и зубной пасты, содержащей биологически активные ингредиенты и другие полезные для десен добавки. Однако данные процедуры лучше проводить после консультации со стоматологом, пломбировки кариозных полостей и удаления зубного камня.
Массаж выполняют следующим образом: большим и указательным пальцами нужно захватить небную и наружную поверхности десны и начинать выполнять массажные движения от середины челюсти, постепенно продвигаясь к коренным зубам. При этом ни одно из движений не должно причинять деснам боль или даже неприятные ощущения. Стойкий результат может появиться только в случае регулярного проведения процедур, которые желательно делать перед сном, после того как зубы были почищены. После окончания массажа нужно прополоскать рот теплой водой, добавив в нее соответствующий эликсир.
Однако и у самомассажа десен есть противопоказания: зубной камень и острые воспалительные заболевания слизистой полости рта.
Средства народной медицины.
Для профилактики болезней зубов, десен и укрепления тканей пародонта можно применять следующие народные средства.
Рецепт 1.
Листья подорожника промыть и пропустить через мясорубку. Из полученной кашицы отжать сок и смазывать им десны.
Рецепт 2.
Листья щавеля промыть и измельчить с помощью блендера. Из полученной кашицы выжать сок, разбавить его кипяченой водой в соотношении 1: 1 и применять для полоскания полости рта.
Рецепт 3.
Ингредиенты.
Корень аира – 1 штука.
Водка – 200 мл.
Способ приготовления.
Корень аира промыть, очистить, нарезать, положить в стеклянную емкость, залить водкой, плотно укупорить и оставить в темном месте на 2 недели. Готовое средство процедить и использовать для полоскания рта, разбавляя 50 мл настойки 200 мл кипяченой воды.
Рецепт 4.
Ингредиенты.
Трава барвинка – 1–2 ч. л.
Вода – 200 мл.
Способ приготовления.
Траву барвинка малого измельчить, залить крутым кипятком и настаивать 15 минут, после чего процедить. Готовое средство применять в теплом виде для полоскания рта.
Рецепт 5.
Ингредиенты.
Листья репы – 20 г.
Вода – 200 мл.
Способ приготовления.
Свежие листья репы измельчить, залить крутым кипятком и настаивать под крышкой 30 минут, после чего процедить и использовать в теплом виде для полоскания рта.
Рецепт 6.
Употреблять в пищу те продукты, в которых содержится мел или известь: человеческому организму необходим кальций для обновления тканей зуба. С этой же целью во время беременности нужно пить известковую воду по 1 ст. л. в день.
Рецепт 7.
Ингредиенты.
Куриное яйцо – 1 штука.
Лимонный сок – 2 ст. л.
Вода – 200 мл.
Способ приготовления.
Яйцо помыть с мылом, обдать кипятком, разбить, вылить в чашку его содержимое, снять пленку, покрывающую яйцо изнутри, а скорлупу высушить и смолоть в кофемолке. Полученный порошок высыпать в стеклянную емкость и хранить в сухом месте плотно укупоренным. Каждый день принимать порошок из скорлупы, взятый на кончике ножа, и запивать его водой, подкисленной лимонным соком.
Рецепт 8.
Для укрепления десен нужно употреблять в пищу зеленую петрушку или ее корни и полоскать рот настоем, приготовленным из ее листьев.
Рецепт 9.
Стоматологи рекомендуют ежедневно употреблять в пищу яблоки: это избавит полость рта от многих бактерий, в том числе и от тех, которые вызывают кариес.
Рецепт 10.
Чтобы избавиться от темных пятен на эмали, нужно полоскать полость рта настоем чайного гриба месячной давности.
Рецепт 11.
Ингредиенты.
Молодая сосновая хвоя – 3 ст. л.
Вода – 200 мл.
Способ приготовления.
Сосновую хвою помыть, растереть руками, залить водой и кипятить на слабом огне в течение 15 минут. Горячую смесь снять с огня и настаивать, укутав, в течение 12 часов, после чего процедить. Полученное средство принимать 2 раза в день по 100 мл перед едой.
Рецепт 12.
Ингредиенты.
Цветки календулы – 25 г.
Водка – 200 мл.
Способ приготовления.
Цветки календулы выложить в стеклянную емкость, залить водкой и оставить на 55–60 минут, после чего использовать для полоскания рта. Перед каждой процедурой нужно развести 1 ч. л. настойки в 200 мл воды. После полоскания желательно сделать массаж десен.